Puntos para una lectura rápida
- •
Es necesaria la estandarización mundial de herramientas que sean útiles para el médico en atención primaria que le permitan hacer diagnóstico precoz de suicidio.
- •
Es importante la identificación de barreras de acceso al sistema de salud, para hacer diagnóstico precoz y seguimiento a adolescentes de alto riesgo suicida.
- •
Se requiere la formación de programas y alianzas intersectoriales, que aseguren un abordaje global de los factores de riesgo para disminuir el suicidio.
- •
Se debe reflexionar sobre el estigma de la salud mental por parte de los círculos sociales en los que se ven inmersos los adolescentes, que evitan que puedan buscar ayuda en momentos de crisis.
- •
Es útil la incorporación de instrumentos informáticos como estrategia de atención primaria en el reconocimiento temprano de riesgo e ideación suicida.
Palabras clave
El suicidio es un fenómeno global, intemporal y multifactorial1, el cual, según la Clasificación Internacional de Enfermedades (CIE-10), se define como “un acto con resultado letal, deliberadamente iniciado y realizado por el sujeto, sabiendo o esperando su resultado letal”2.
Se estima que en el mundo se registran alrededor de un millón de suicidios al año, y por cada suicidio consumado se presentan entre 20 y 25 intentos de suicidio3. Los hombres se suicidan más que las mujeres, con una relación que varía entre 1,5 y 4 hombres por cada mujer, siendo mayor la relación en los países desarrollados4. Lo anterior, debido a que los hombres emplean métodos más violentos y letales, mientras que las mujeres presentan mayor número de intentos suicidas5.
Además de afectar al individuo, trae implicaciones para las familias y las comunidades, ya que incurre en costos sociales masivos estimados en más de 93 mil millones de dólares/año solo en los Estados Unidos6, de ahí que, desde 1970, la Organización Mundial de la Salud (OMS) lo reconozca como un problema de salud pública7.
A pesar de los esfuerzos para su prevención, las tasas de suicidio siguen en aumento y ese incremento ha sido más marcado entre los adolescentes, convirtiéndose en la segunda causa principal de muerte entre los jóvenes de 15 a 29 años3. Estos datos estadísticos son contundentes; sin embargo, son pocos los entornos de atención médica donde se detecta el riesgo de suicidio y, en un número aún menor, los que utilizan métodos basados en la evidencia8. Este artículo tiene, por tanto, el objetivo de revisar las estrategias reportadas en la literatura desde la medicina familiar tanto en la prevención primaria como secundaria del suicidio en adolescentes.
2Prevención primaria del suicidioLas estrategias de prevención primaria del suicidio buscan disminuir la incidencia mediante la identificación e intervención de los factores de riesgo y la protección específica de la población vulnerable9. Es decir, intervenciones antes de que ocurra el comportamiento suicida o que la ideación sea expresada10.
La adolescencia es considerada una etapa de vulnerabilidad, debido a los cambios corporales por los que los jóvenes atraviesan, la presión de grupo, la búsqueda constante de aceptación social, el establecimiento de la identidad propia, entre otras situaciones11. No es frecuente que exista una sola causa de muerte por suicidio, sino más bien una combinación de factores de riesgo, así como de eventos precipitantes8. Los factores de riesgo para el suicidio en adolescentes se pueden clasificar en tres categorías: factores biológicos, factores sociodemográficos y factores psicosociales, entre otros (tabla 1)3,4,12,13.
Factores de riesgo para el suicidio en adolescentes
| Factores biológicos | Factores sociodemográficos | Factores psicosociales |
|---|---|---|
| Desregulación del eje hipotálamo-hipofiso-suprarrenalEnfermedades concurrentes (esclerosis múltiple, accidente cerebrovascular, enfermedad de Huntington y epilepsia)Trastornos mentales (depresión, trastorno afectivo bipolar, esquizofrenia) | SexoEstado civil (viudez, soltería y divorcio)MigraciónComposición familiar (familia monoparental)PobrezaDesempleoOrigen étnicoPersonas sin hogarLugar de residenciaPocas redes de apoyo | Expulsión de instituciones educativasMuertes prematuras de miembros de la comunidadAbuso o negligencia sexual y/o físicaAcoso escolarViolencia interpersonalConsumo de alcohol, tabaco y otras drogasAntecedentes de autolesiones e intentos de suicidioCreencias culturalesPocas redes de apoyo socialCrisis interpersonal reciente |
Adaptado de citas bibliográficas 3, 4, 12, 13.
En los últimos 30 años se han desarrollado diversas intervenciones para la prevención del suicidio en las escuelas14. Se prefiere el entorno escolar sobre otros, tal vez porque es allí donde pasan gran parte del día la mayoría de los niños y los jóvenes15. Por lo tanto, los alcances de las estrategias y la audiencia son mayores16.
Los programas de prevención del suicidio con base en la escuela se han clasificado de la siguiente manera: 1) singulares: psicoeducación (primera generación); 2) psicoeducación y terapia cognitivo-conductual (TCC) (segunda generación); 3) programas multimodales y, por último, 4) programas de entrenamiento de guardianes o “gatekeepers”14. Estos incluyen una amplia gama de intervenciones, como planes de estudio educativos que fomentan la resiliencia en los jóvenes, donde se enseñan estrategias de afrontamiento personalizadas y habilidades para la resolución de conflictos; políticas escolares (por ejemplo, para aumentar el acceso a la atención de la salud mental); programas de detección para identificar los factores de riesgo de suicidio antes del desarrollo de ideas o conductas suicidas (por ejemplo, consumo de alcohol y drogas), entre otros8,10.
En los dos primeros grupos, la psicoeducación por sí sola no ha mostrado una mejora significativa del comportamiento desadaptativo ni en la búsqueda de ayuda, mientras que los programas que integran múltiples métodos han demostrado resultados importantes, pues se ha visto una reducción del 40% en los intentos de suicidio a los 3 meses de la intervención, aumento en el conocimiento y mejores actitudes hacia la búsqueda de ayuda14, de ahí que existan varios programas que, por lo general, incorporan una o más de las intervenciones señaladas17.
Recientemente, los programas que más se están desarrollando son los del cuarto grupo, puesto que se puede capacitar a cualquier persona de una institución educativa (profesores, personal administrativo o los mismos alumnos). Estos programas tienen por objeto que los participantes desarrollen habilidades para que respondan de manera adecuada y efectiva a los individuos en riesgo de suicidio, de modo que se pueda lograr tempranamente la identificación y la derivación a los profesionales de la salud15,18. Asimismo, que los adolescentes en riesgo conozcan quiénes son los “gatekeepers” y tengan la confianza de recurrir a ellos17.
Además del apoyo de los pares, es importante el apoyo familiar y el comunitario. Por ello, las estrategias deben involucrar diversos sectores que orienten sus esfuerzos hacia el fortalecimiento de los factores protectores, como la monitorización parental y la conectividad, es decir, que los adolescentes sientan confianza en sus padres y en sus pares para hablar de sus problemas19,20. También, facilitar la integración a grupos sociales que promuevan el cambio de comportamientos individuales para la adopción de hábitos de vida saludables como el ejercicio, la alimentación equilibrada y una adecuada rutina de sueño21.
Es así como la salud pública y los gobiernos cobran relevancia, ya que, a través de un adecuado conocimiento de los factores de riesgo y la caracterización de la población, se pueden generar estrategias nacionales para prevenir el suicido. Estas pueden contemplar la capacitación de personal de la salud para garantizar la atención integral de personas con trastornos mentales y/o cualquier otra patología derivada del consumo, abuso o adicción a sustancias psicoactivas; la concienciación del público en general; la restricción del acceso a las sustancias psicoactivas lícitas e ilícitas y la prohibición de las bebidas alcohólicas a menores de edad. También, mejorar la oferta de actividades deportivas y recreativas para que los adolescentes cuenten con espacios suficientes y seguros para divertirse9,22.
3Prevención secundaria del suicidioLa prevención secundaria tiene por objeto disminuir la probabilidad de un intento de suicidio en pacientes de alto riesgo12, por lo que comprende acciones para realizar el diagnóstico temprano, la captación oportuna y ofrecer los tratamientos adecuados9.
Desde hace algunos años se recomienda que en escenarios de atención médica todos los pacientes sean evaluados para detectar el riesgo de suicidio. En algunas ocasiones se utilizan herramientas de detección de depresión. Sin embargo, pueden no ser suficientes, ya que no todos los individuos con ideación o que han cometido un intento de suicidio tienen depresión; tampoco han sido validadas para identificar específicamente el riesgo de suicidio, de ahí que preguntar directamente sobre el suicidio con instrumentos de detección específicos de suicidio para adolescentes y que estén validados es la mejor manera de identificar con precisión a los pacientes en riesgo8.
En cuanto a las intervenciones farmacológicas, los antidepresivos son los más utilizados, pero los estudios sobre su efectividad para reducir los intentos de suicidio y los suicidios consumados han tenido resultados mixtos. Algunos estudios muestran una disminución en las tasas de suicidio con el aumento en la prescripción selectiva de inhibidores de la recaptación de serotonina (ISRS), mientras que otros advierten sobre una posible asociación entre el uso de antidepresivos y las conductas suicidas (ideación, planificación e intento). Por ello, la relación entre los antidepresivos y las tendencias suicidas necesita estudios adicionales antes de que esta clase de fármacos pueda usarse de manera segura para la prevención del suicidio12.
Si el tratamiento farmacológico es imprescindible y urgente, se debe preferir fármacos antidepresivos con escasa potencialidad letal. De considerar el uso de medicamentos antidepresivos en adolescentes, se recomienda formular dosis subclínicas y en envases pequeños, para cuidar así que el paciente no acumule dosis letales del medicamento prescrito3. Además, se debe hacer un seguimiento semanal estricto, durante las primeras 4 semanas, para vigilar la aparición de conductas suicidas y otros efectos secundarios23.
Por otro lado, se encuentran las intervenciones psicosociales12. Estas se basan en enfoques terapéuticos comunes, como la terapia cognitivo-conductual (TCC), la terapia dialéctica conductual (TDC) y la terapia de resolución de problemas. Dependiendo del enfoque escogido, estos programas se brindan de forma individual o grupal y pueden estar dirigidos a una población particular o ser lanzados como una estrategia universal16. Sin embargo, son muy escasos los profesionales sanitarios que están capacitados para ofrecer este tipo de ayudas3.
Otras intervenciones han mostrado ser eficaces en la prevención secundaria del suicidio. Entre estas, las políticas de restricción del acceso a los medios letales más comunes como las armas de fuego, las sustancias tóxicas y los lugares altos para saltar o colgarse. También, la formulación de guías y la normatividad a los medios de comunicación, para la transmisión de informes responsables y sensibles, orientados a educar al público acerca del suicidio y los tratamientos disponibles; suministrar información sobre sitios donde se ofrece ayuda y reducir los tabúes y la estigmatización10,12.
Una vez que un individuo expresa un pensamiento suicida (al profesional de atención de salud, a su círculo cercano o por medio publicaciones en las redes sociales) o que realiza un intento suicida, se debe hacer una evaluación del riesgo de suicidio y derivar a los servicios de salud mental de forma urgente o preferente. Se sabe que las preguntas sobre las autolesiones no provocan actos de autolesión. Por el contrario, frecuentemente reducen la ansiedad asociada con los pensamientos o los actos de autolesión y ayudan a que la persona se sienta comprendida23.
De igual forma, se debe crear un plan de seguridad personalizado y concreto, que incluya estrategias de afrontamiento en tiempos de crisis; reconocer las propias señales de advertencia; identificar a miembros de la familia, pares o profesionales con los que se pueda contactar para obtener ayuda, y proporcionar información de contacto para la línea nacional de emergencias8, ya que los individuos tienen un mayor riesgo de cometer otro intento e incluso de consumarlo en los días posteriores. Por tanto, el profesional debe hacerle seguimiento a su paciente, hasta que este reciba la atención especializada en salud mental.
4Rol del médico de familia en la prevención del suicidioEl médico de familia brinda una atención médica continua e integral para el individuo y su familia, integrando las ciencias biológicas, clínicas y del comportamiento. Durante su formación académica, recibe un entrenamiento que abarca todas las edades, los diferentes sexos, cada uno de los sistemas orgánicos y las patologías más prevalentes24, por lo que las actividades curativas como la detección y el tratamiento de las enfermedades las realiza bajo un enfoque sistémico, centrado en las personas25.
Además, lleva a cabo actividades de promoción de la salud y prevención de la enfermedad, como la tamización, para la identificación temprana de los riesgos y las enfermedades, y la consejería, que se brinda según el ciclo vital individual y familiar, para disminuir el impacto emocional de las crisis asociadas a los factores de riesgo, fortalecer los factores de protección y promover hábitos de vida saludable26. A diferencia de otras especialidades médicas, desplaza la atención del individuo aislado hacia la familia y la red de soporte del paciente27, por lo que orienta todas sus acciones hacia el individuo y su entono, sin dejar de lado el contexto social, la comunidad, donde se encuentra inmerso el núcleo familiar28.
Teniendo en cuenta las características mencionadas, el médico de familia tiene un papel primordial, en la primera línea de atención, en la prevención del suicidio29. Junto con los pediatras, son considerados los profesionales de la salud más idóneos para la atención de los adolescentes30.
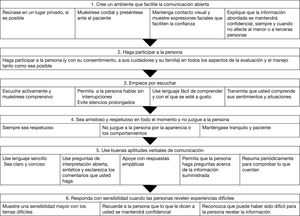
Durante el acto médico, la entrevista clínica es considerada la parte más importante, cuando se tiene por objeto el abordaje integral de un individuo. La entrevista con el adolescente en atención primaria, debido a las particularidades de la población, puede ser la única oportunidad para realizar pruebas de detección e intervención del suicidio. Por lo cual, la entrevista debe tener unos elementos principales para ser satisfactoria para todas las partes implicadas30. En la fig. 1 se resumen algunas técnicas y consejos para las entrevistas con los jóvenes.
Recomendaciones para la entrevista con el adolescente. Adaptado de: Sanz JR et al30.
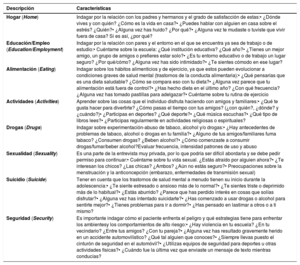
Para el abordaje psicosocial del adolescente, el médico de familia dispone de la herramienta HEEADSSS (por sus siglas en inglés). Este acrónimo se utiliza como guía para conocer el contexto del paciente y cómo los factores psicosociales se asocian a la salud individual. Evalúa los siguientes elementos: hogar, educación/empleo, alimentación, actividades, drogas, sexualidad, suicidio/síntomas de depresión y seguridad (tabla 2). Esta herramienta se destaca por su versatilidad, ya que puede ser utilizada como un elemento independiente o como un componente de la evaluación de la salud mental; es aplicable en diferentes escenarios (ambulatorio, urgencias y hospitalización) y permite al profesional de la salud una mayor interacción con los adolescentes11,31.
Abordaje psicosocial del adolescente: HEEADSSS
| Descripción | Características |
|---|---|
| Hogar (Home) | Indagar por la relación con los padres y hermanos y el grado de satisfacción de estas:• ¿Dónde vives y con quién? ¿Cómo es la vida en casa?• ¿Puedes hablar con alguien en casa sobre el estrés? ¿Quién?• ¿Alguna vez has huido? ¿Por qué?• ¿Alguna vez te mudaste o tuviste que vivir fuera de casa? Si es así, ¿por qué? |
| Educación/Empleo (Education/Employment) | Indagar por la relación con pares y el entorno en el que se encuentra ya sea de trabajo o de estudio:• Cuéntame sobre la escuela: ¿Qué institución educativa? ¿Qué año?• ¿Tienes un mejor amigo, un grupo de amigos o prefieres estar solo?• ¿Es tu entorno educativo o de trabajo un lugar seguro? ¿Por qué/cómo? ¿Alguna vez has sido intimidado?• ¿Te sientes cómodo en ese lugar? |
| Alimentación (Eating) | Indagar sobre los hábitos alimenticios y de ejercicio, ya que estos pueden evolucionar a condiciones graves de salud mental (trastornos de la conducta alimentaria):• ¿Qué pensarías que es una dieta saludable? ¿Cómo se compara eso con tu dieta?• ¿Alguna vez parece que tu alimentación está fuera de control?• ¿Has hecho dieta en el último año? ¿Con qué frecuencia? ¿Alguna vez has tomado pastillas para adelgazar?• Cuéntame sobre tu rutina de ejercicio |
| Actividades (Activities) | Aprender sobre las cosas que el individuo disfruta haciendo con amigos y familiares:• ¿Qué te gusta hacer para divertirte? ¿Cómo pasas el tiempo con tus amigos? (¿con quién?, ¿dónde? y ¿cuándo?)• ¿Participas en deportes? ¿Qué deporte?• ¿Qué música escuchas?• ¿Qué tipo de libros lees?• ¿Participas regularmente en actividades religiosas o espirituales? |
| Drogas (Drugs) | Indagar sobre experimentación-abuso de tabaco, alcohol y/o drogas:• ¿Hay antecedentes de problemas de tabaco, alcohol o drogas en tu familia?• ¿Alguno de tus amigos/familiares fuma tabaco? ¿Consumen drogas? ¿Beben alcohol?• ¿Cómo comenzaste a consumir drogas/fumar/beber alcohol?Evaluar frecuencia, intensidad patrones de uso y abuso |
| Sexualidad (Sexuality) | Es una parte de la entrevista muy privada, por lo que podría ser difícil abordarla y se debe pedir permiso para continuar:• Cuéntame sobre tu vida sexual. ¿Estás atraído por alguien ahora?• ¿Te interesan los chicos? ¿Las chicas? ¿Ambos? ¿Aún no estás seguro?• Preocupaciones sobre la menstruación y la anticoncepción (embarazo, enfermedades de transmisión sexual) |
| Suicidio (Suicide) | Tener en cuenta que los trastornos de salud mental a menudo tienen su inicio durante la adolescencia:• ¿Te siente estresado o ansioso más de lo normal?• ¿Te sientes triste o deprimido más de lo habitual?• ¿Estás aburrido? ¿Parece que has perdido interés en cosas que solías disfrutar?• ¿Alguna vez has intentado suicidarte?• ¿Has comenzado a usar drogas o alcohol para sentirte mejor?• ¿Tienes problemas para ir a dormir?• ¿Has pensado en lastimar a otros o a ti mismo? |
| Seguridad (Security) | Es importante indagar cómo el paciente enfrenta el peligro y qué estrategias tiene para enfrentar los ambientesy los comportamientos de alto riesgo:• ¿Hay violencia en tu escuela? ¿En tu vecindario? ¿Entre tus amigos? ¿Con tu pareja?• ¿Alguna vez has resultado gravemente herido en un accidente automovilístico? ¿Qué tal alguien que conoces?• ¿Siempre llevas puesto el cinturón de seguridad en el automóvil?• ¿Utilizas equipos de seguridad para deportes u otras actividades físicas?• ¿Cuándo fue la última vez que enviaste un mensaje de texto mientras conducías? |
Adaptado de: Doukrou y Segal31.
Asimismo, se utilizan otros recursos para la evaluación familiar y de las redes de apoyo como el familiograma, el APGAR familiar y el ecomapa (tabla 3)32–34. Estos instrumentos de atención familiar pueden ser utilizados por otros profesionales sanitarios en la atención primaria del suicidio, permitiéndoles desarrollar una visión integrada de las relaciones del individuo con sus familias y/o comunidad, establecer cómo son las interacciones actuales e identificar los puntos débiles y fuertes, para asumir la conducta más apropiada35.
Instrumentos de atención familiar
| Instrumentos | Características | Utilidad |
|---|---|---|
| Familiograma | Diagrama de la estructura y los patrones de funcionamiento familiar | Revelar las historias y los contextos familiaresComprender el proceso de proyecciones familiares |
| APGAR familiar | Cuestionario de 5 preguntas que abordan las cinco funciones básicas de la familia: adaptación, participación, gradiente de recurso personal, afecto y recurso | Explorar el impacto de la función familiar sobre el comportamiento y la salud del individuo |
| Ecomapa | Diagrama de las relaciones entre la familia y la comunidad | Reconocer la presencia o ausencia de recursos sociales, culturales y económicosEvaluar el apoyo disponible y su uso por parte del individuoy su familia |
El médico de familia cumple también una función como ente articulador y líder dentro del sistema de salud, ya que puede gestionar y acompañar la capacitación de otros profesionales sanitarios, no solo los médicos, también los profesionales de enfermería, trabajadores sociales, terapeutas familiares, entre otros, mediante la elaboración, socialización, implementación y evaluación de guías25,36. Esto permite reducir los vacíos de conocimientos en salud mental y contrarrestar así las barreras que están en relación directa con la escasez, la no capacitación psiquiátrica formal de algunos profesionales de la salud y la incomodidad general de algunos individuos para evaluar el riesgo de suicidio en adolescentes3,37.
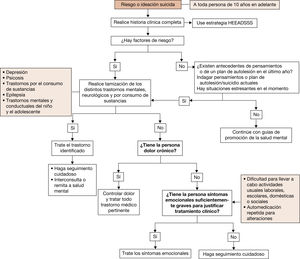
La guía de intervención del Programa de acción para superar las brechas en salud mental (GI-mhGAP, por sus siglas en inglés), de la OMS, ha sido elaborada para que los profesionales de la salud tengan las directrices para evaluar y atender a las personas con trastornos mentales y uso de sustancias, en niveles de atención no especializados23. De igual forma, se encuentran las recomendaciones para la prevención del suicidio en atención primaria del Grupo de Salud Mental del Programa de Actividades Preventivas y Promoción de la Salud (PAPPS), con la particularidad de que están dirigidas a los pacientes, sus familiares y la administración sanitaria3. Se propone un algoritmo de atención en salud para el abordaje integral del suicidio en adolescentes, tomando como referencia estos dos documentos (fig. 2). Asimismo, se presentan los criterios de remisión a los servicios de salud mental (tabla 4)3.
Indicadores de remisión a los servicios de salud mental
| Antecedente de intentos suicidasSuicidio reciente de un familiar o amigoAumento de la desconfianzaDesesperanzaDeseo de muerte e idealización del suicidioAnsiedad intolerableAlta impulsividadAumento en el aislamiento o retraimiento socialInhibición de conductas y/o comunicaciónReducción de los intereses vitales y relacionalesEl entrevistador se siente asustado, inhibido, impotenteo enfadado frente al paciente |
Adaptado de: Buitrago Ramírez et al3.
Por último, se han descrito obstáculos para que el médico de familia asuma un rol activo en la prevención del suicidio. Entre estos, la carencia de herramientas para pesquisa, ya que los instrumentos disponibles no han sido adaptados para ser aplicados en adolescentes o no están validados al idioma español; el corto tiempo para la atención en una consulta de rutina, y la sobrecarga de actividades asistenciales y administrativas8,38. Para ello se ha propuesto la estandarización de cuestionarios virtuales, basados en modelos predictivos, que faciliten la evaluación y el seguimiento de los jóvenes. Sin embargo, hacen falta más estudios para la implementación en la atención primaria37.
Se han identificado otras barreras que aíslan a las personas que experimentan pensamientos y comportamientos suicidas y les impiden buscar ayuda: barreras de tipo estructural, como el desconocimiento de la ruta de atención; la ubicación de los servicios de ayuda lejos de las zonas de residencia, y los tiempos largos de espera para las citas. También, barreras relacionadas con la concepción de las enfermedades, los trastornos mentales y de la atención por los servicios de salud mental, debido principalmente al estigma y la discriminación. El acceso a este tipo de atención en salud también se ve afectado por las limitaciones en el aseguramiento y los costos financieros39,40.
Se hace evidente entonces que debe existir capacitación psiquiátrica formal de los profesionales de salud, contar con los recursos (instrumentos, económicos, tiempo, entre otros) y educar en y para la salud a la sociedad, para alcanzar un grado de desarrollo aceptable de este tipo de actividades preventivas y el impacto adecuado en la población38.
5ConclusionesEl suicidio en los adolescentes puede y debe prevenirse desde la atención primaria. Para lograrlo, se requiere de intervenciones intersectoriales, que involucren a los jóvenes, sus familias y la comunidad. Las relaciones sinérgicas entre los diferentes sectores son necesarias, ya que las estrategias singulares son insuficientes para el abordaje de una situación tan compleja como lo es el suicidio.
En el ámbito de la salud, estas actividades y acciones pueden estar lideradas por el médico de familia; especialista con características que lo hacen el profesional idóneo para la atención de esta problemática de salud pública. Sin embargo, se requiere del trabajo en equipo con profesionales sanitarios de otras áreas para hacer frente a esta situación.
Por último, futuras líneas de acción pueden estar orientadas a la validación de herramientas de tamizaje para la identificación e intervención temprana de factores de riesgo para el suicidio en adolescentes, así como unir esfuerzos para desarrollar estrategias que propicien la articulación de los servicios de atención primaria con los de salud mental.