Puntos para una lectura rápida
- •
Los sistemas de telemedicina son herramientas que permiten intervenir en todo el proceso de “atención sanitaria”, facilitan los procedimientos de investigación, de evaluación y control de la actividad, incluso de formación y educación sanitarias, tanto para usuarios como para profesionales.
- •
La práctica de la telemedicina no flexibiliza las exigencias de una buena praxis médica basada en las normas deontológicas, ni la observancia de todas las garantías de seguridad jurídica, por lo que no existe ninguna justificación para disminuir los estándares de calidad.
- •
Son destacables las implicaciones legales en la práctica de la telemedicina, sobre todo en lo referente a seguridad, intimidad, confidencialidad de datos, protección de datos y responsabilidad médica.
- •
Ante la ausencia de un marco legal regulador específico, de forma subsidiaria se aplicará lo establecido en otras leyes o directivas europeas y nacionales.
Palabras clave
La creciente evolución de las tecnologías de la información y de la comunicación (TIC) y de la inteligencia artificial han generado nuevos modos de organización y de trabajo en general, y en particular, en la provisión de los servicios sanitarios. La transformación digital de los entornos de trabajo se ha visto acelerada tras la crisis sanitaria provocada por la pandemia por COVID-191.
Telemedicina es, literalmente, “medicina a distancia”. Según la Organización Mundial de la Salud, la telemedicina es “la prestación de servicios de salud (en los que la distancia es un factor determinante) por parte de profesionales sanitarios a través de la utilización de TIC para el intercambio de información válida para el diagnóstico, el tratamiento, la prevención de enfermedades, la investigación y la evaluación y para la formación continuada de profesionales sanitarios, todo ello con el objetivo final de mejorar la salud de la población y de las comunidades”2.
Los sistemas de telemedicina son herramientas que permiten intervenir en todo el proceso de “atención sanitaria”, desde procedimientos administrativos y de gestión de datos de los pacientes, a servicios de asistencia, apoyo al autocuidado, de prevención, diagnóstico y tratamiento y soportes para la integración de los servicios sociales y sanitarios (teleconsulta, telediagnóstico, telemonitorización, etc.). Además, facilitan los procedimientos de investigación, de evaluación y control de la actividad, incluso de formación y educación sanitarias, tanto para usuarios como para profesionales. Por ello, el concepto inicial de telemedicina, ligado a la superación de barreras geográficas, se ha visto superado, y en este nuevo escenario coexiste con los términos e-Salud, Salud digital o Telesalud3.
La implantación de estas innovaciones se produce siguiendo procesos dinámicos resultantes de la toma de decisiones de gestores y potenciales usuarios, donde se sopesan las evidencias sobre su efectividad y utilidad frente a los condicionantes de muy diversa naturaleza que abarca desde el desarrollo de normas y protocolos de trabajo o de gestión, la aceptabilidad por los profesionales de la salud, la financiación y la sostenibilidad, la disponibilidad de las herramientas y de las infraestructuras requeridas, hasta el impacto ético-legal, las cuestiones de privacidad, confidencialidad, intimidad, seguridad y la evaluación de los sistemas4.
2Principios ético-legales en telemedicinaSiendo la consulta presencial, cara a cara entre el profesional sanitario y paciente el paradigma del acto médico, la práctica de la telemedicina no flexibiliza las exigencias de una buena praxis médica basada en las normas deontológicas ni la observancia de todas las garantías de seguridad jurídica, por lo que no existe ninguna justificación para disminuir los estándares de calidad5. Deben ser respetados los principios de la bioética o ética médica6.
Por otra parte, son destacables las implicaciones legales en la práctica de la telemedicina, sobre todo en lo referente a seguridad, intimidad, confidencialidad de datos, protección de datos y responsabilidad médica7.
La Agenda Digital para Europa 2020 marcaba entre sus objetivos el fomento de la difusión de la telemedicina en los países miembros8. Por otra parte, la Comisión Europea desde el 2008ha expresado la necesidad de elaborar un marco jurídico claro para los actos médicos realizados mediante sistemas de telemedicina9. Pero la situación actual es que tanto en España10 como en el resto de Europa11 no existe una regulación específica en esta materia.
En consecuencia y sin perjuicio del derecho comunitario/nacional, se aplicarán con carácter supletorio todas las leyes que regulan los aspectos generales de la prestación de servicios relacionados con la salud; en las tablas 1 y 2 se resumen las más relevantes.
Marco regulador esencial relacionado con la práctica de telemedicina en Europa
| Referencia | Descripción |
|---|---|
| Reglamento 2016/679 del Parlamento Europeo y del Consejo de 27 de abril de 201612 | Relativo a la protección de las personas físicas en lo que respecta al tratamiento de datos personales y a la libre circulación de estos datosy por el que se deroga la Directiva 95/46/CE (Reglamento general de protección de datos, RGPD) |
| Directiva 2011/24/UE del Parlamento Europeo y del Consejo, de 9 de marzo de 201113 | Relativa a la aplicación de los derechos de los pacientes en la asistencia sanitaria transfronteriza. En su articulado indica que para el ejercicio de la misma se considerará prestada en el Estado miembro donde esté establecido el prestador (art. 3,d), equiparándose a la atención presencial (“el Estado miembro de afiliación puede imponer a un asegurado […] incluida la asistencia sanitaria recibida mediante telemedicina, las mismas condiciones, criterios de admisibilidad y trámites reglamentarios y administrativos [..] que impondrían si la asistencia sanitaria se prestase en su territorio”) (art. 7.7) |
| Directiva 2000/31/CE del Parlamento Europeo sobre comercio electrónico14 | Relativa a determinados aspectos jurídicos de los servicios de la sociedad de la información, en particular el comercio electrónico en el mercado interior (Directiva sobre el comercio electrónico) |
Marco regulador esencial relacionado con la práctica de telemedicina en España
| Referencia | Descripción |
|---|---|
| Ley Orgánica 3/2018,de 5 de diciembre, de Protección de Datos Personales y garantía de los derechos digitales15 | El objeto de la ley es adaptar al ordenamiento jurídico español el Reglamento (UE) 2016/679 del Parlamento Europeo y el Consejo, de 27 de abril de 2016, y completar sus disposiciones, y garantizar los derechos digitales de la ciudadanía conforme al mandato establecido en el artículo 18.4 de la Constitución |
| Ley 34/2002, de 11 de julio, de servicios de la sociedad de la información y de comercio electrónico16 | El objeto es la regulación del régimen jurídico de los servicios de la sociedad de la información y de la contratación por vía electrónica |
| Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica17 | Relativas a la confidencialidad de la atención sanitaria y a la intimidad del paciente (art. 7), al consentimiento informado (art. 8) y a la custodia adecuada de la historia clínica (art. 19), entre otros |
Asimismo, desde el punto de vista ético, se aplicará lo dispuesto en las normas que regulan el ejercicio profesional de la medicina, esto es, los principios básicos de la relación médico-paciente y los derechos de autonomía, información y confidencialidad de los pacientes, tal como recogen tanto la Declaración de la Asociación Médica Mundial sobre la Ética de la Telemedicina6 como la Comisión Central de Deontología de la Organización Médica Colegial/Consejo General de Colegios Oficiales de Médicos de España5.
La telemedicina debe ser utilizada principalmente en situaciones en las que el médico no puede estar presente físicamente en un tiempo seguro y aceptable18. Las evidencias más consistentes que encontramos sobre su uso son en la gestión de enfermedades crónicas, cardiovasculares y respiratorias19. Las interacciones entre los interlocutores pueden darse en díadas, tríadas o comités, de forma sincrónica o asincrónica (tabla 3)20.
Modalidades de telemedicina
| Según el tiempo | Síncrona | Ocurre en tiempo real, generalmente por videollamada o teléfono. Se requiere tener establecidas agendas conjuntas y disponibilidad simultánea de los agentes que estén interviniendo en la sesión |
| Asíncrona | Engloba las interacciones en diferido, para aquellos casos en los que el diagnóstico o la consulta de la información enviada no implican una situación de emergencia, y se puede diferir su consulta en minutos y horas. Por ejemplo, por correo electrónico, mensajería online o plataformas web que emiten teleinformes, evaluando exámenes y datos clínico-demográficos del paciente | |
| Según número y perfil de los participantes | Un paciente y un médico | |
| Un paciente, un médico de familia y un médico de otro ámbito asistencial al que se le está solicitando una opinión | ||
| Un paciente y un médico, mediados por un facilitador (profesional sanitario/técnico de la salud, cuidador formal o informal, que realiza los cuidados del enfermo en mediciones rutinarias) | ||
| Médico tratante y médico(s) consultor(es), (telecomité) | ||
| Según la utilidad | Diagnóstico | Telerradiología: este servicio permite la consulta y el diagnóstico compartido para exploraciones radiológicasTelecirugía: permite la realización de intervenciones quirúrgicas por medio de robots manejados de forma remotaTeledermatología: consiste en el diagnóstico y el tratamiento clínico de problemas dermatológicos a distanciaTelecardiología: utiliza las tecnologías de la información para la transmisiónde electrocardiogramas, ecocardiogramas, estudios hemodinámicos, etc.Teleoftalmología: cribado de retinopatía diabéticaTelerrehabilitación (física/cognitiva/cardiorrespiratoria) el usuario se ejercita bajo la supervisión de un profesional |
| Monitorización/vigilancia• Desde el domicilio• Desde los servicios de urgencias | Monitorización de constantes vitalesControl de la adherencia de la medicaciónRecordatorios y apoyo a la memoriaInteligencia ambiental: sensores autónomos en red, BAN (Body Area Network), PAN (Personal Area Network) y/o HAN (Home Area Network), transmiten al profesional sanitario la información de interésPrevención y detección de caídas: sensores inerciales, alfombras detectoras de presiónGeolocalización, emisión de alertas/alarmas | |
| Apoyo a la continuidad asistencial | Posibilidad de dar cita bidireccional entre nivelesRealización de peticiones de pruebas analíticas y radiológicasIntercambio de información electrónica, como medio de comunicación entre los profesionales entre atención primaria y atención hospitalaria | |
| Servicios de información a ciudadanos | Acceso a la historia clínica con certificado digitalActividades preventivas y de promoción de saludAcceso a contenidos estructurados por grupos de edad, patologías, escuela de pacientesApoyo al trabajo creativo “tableros táctiles, reproductores audio”Apoyo a cuidadoresConsultoría electrónicaRealización de visitas “virtuales” (videoconferencias, televisión/soporte técnico básicoy ordenador personal) | |
| Información y formación a profesionales | Acceso a bases documentales; guías de práctica clínica, bases de datosEntornos de trabajo en grupo: videoconferencia, coordinación de tareas, revisiones cruzadaso sesiones clínicas virtuales, simulación virtual |
A continuación abordaremos estos aspectos partiendo de diferentes escenarios asistenciales que ayuden al lector a contextualizar el problema en su práctica cotidiana.
Antonio, de 60 años, recibe la llamada a su móvil de su médica de familia, la doctora Paula García, para tener una consulta telefónica que tenía solicitada. Ambos se conocen desde hace años.
Antonio pregunta sobre los resultados de la última analítica de sangre y orina que se hace de forma semestral en el seguimiento del cáncer de próstata que padece. Su médica le explica por teléfono los parámetros analíticos más relevantes. Se observa una marcada elevación del antígeno prostático específico (PSA) respecto a las anteriores con una disminución de la ratio PSA libre/PSA total. Además, se detecta una elevación de reactantes de fase aguda (velocidad de sedimentación globular y proteína C reactiva) y ferritina. A pesar de que Antonio es conocedor de que el urólogo puede ver la analítica desde la historia clínica electrónica, le solicita a su médica que le envíe a su correo electrónico copia de la misma. Paula así lo hace enviando un correo con archivo adjunto desde su correo corporativo.
¿Qué principios deberían presidir el proceso de envío de la analítica del paciente?
- •
Identificación recíproca y fiable del paciente y de la persona que está realizando la consulta telefónica. Esta premisa busca garantizar la seguridad, transparencia y la honestidad. En este caso ya se conocen por las numerosas consultas presenciales a lo largo de los 10 años que la médica lleva adscrita al cupo.
- •
Tomar conciencia de la necesidad de protección de los datos sanitarios, considerados legalmente como especialmente sensibles. Estos son los relativos a la salud física y mental, sexualidad, raza, el código genético, antecedentes familiares, hábitos de vida, alimentación y consumo, enfermedades actuales, pasadas o futuras previsibles, informaciones relativas al consumo de alcohol o drogas. La información que solicita Antonio es relativa al seguimiento de sus enfermedades, por lo que puede ser considerada como especialmente sensible.
- •
Solicitar siempre el consentimiento del paciente para cualquier operación que quieran realizar con sus datos médicos, dando una explicación previa, correcta y comprensible de los posibles riesgos. Registrar este acto en la historia clínica.
- •
Garantizar el conocimiento directo de la historia clínica del paciente o bien acceso a la misma en el momento de la atención médica mediante herramientas de telemedicina.
- •
Hacer constar por escrito en la historia clínica el sistema de telemedicina empleado por el que se ha realizado la consulta, así como el tratamiento médico pautado y recomendaciones dadas.
- •
Utilizar plataformas telemáticas especializadas, preferiblemente corporativas para el envío y recepción de ficheros entre profesionales sanitarios y ciudadanos que sean seguras, con sistemas de código PIN o similares. Si no hay disponibilidad de estas plataformas y se va a emplear el correo electrónico, tras el envío del fichero, contrastar con el paciente la recepción del mismo y dejar constancia de ello en la historia clínica del paciente.
Ana, de 24 años, presenta una lesión pigmentada en muslo que la tiene muy preocupada por los antecedentes familiares de melanoma. Para no interferir en su actividad académica solicita cita telefónica con su médico de familia. Tras la verificación de la identidad de ambos, le solicita valorar las imágenes de forma síncrona. El médico dispone de una herramienta informática corporativa, no integrada en la historia clínica, para la recepción de imágenes. Tras la valoración de las imágenes se descartan signos de alarma de la lesión melanocítica.
¿Qué aspectos sobre la intimidad y privacidad se deberían considerar?
- •
El conocimiento, no ya de los datos analíticos de la enfermedad, sino de la propia imagen del enfermo o de partes de su cuerpo afectadas por el mal que padece, debe quedar en el círculo íntimo que liga al sujeto con su médico, entendiendo por este, en un concepto amplio, todo el personal sanitario que por razón de su profesión y trato directo con el perjudicado conoce su situación e interviene directa o indirectamente en las prácticas necesarias para restablecer su salud. Esta intimidad está legalmente protegida por las normas internas de los estados modernos de nuestro ámbito, en tanto que en todos ellos se reconocen los derechos fundamentales de la persona y, en estos, los del honor, intimidad y propia imagen21.
- •
La valoración de imágenes del paciente debe ser realizada desde la observancia de los principios del tratamiento de los datos: limitación de la finalidad, minimización de datos, exactitud, limitación del plazo de conservación, proporcionalidad, licitud, lealtad y transparencia, integridad y confidencialidad.
- •
Informar en materia de protección de datos personales, en especial acceso, rectificación y supresión.
- •
Obtener el consentimiento del paciente y registrarlo en la historia clínica. No sería preciso el consentimiento informado por escrito, pues el acto de envío o recepción de imágenes para diagnóstico no está incluido en los supuestos que recoge la Ley 41/2002, de 14 de noviembre de autonomía del paciente. En el caso de que la imagen permitiera la identificación del paciente y se vaya a emplear con fines docentes o científicos, recibirá el mismo tratamiento y precauciones que se aplican a cualquier otro elemento de la historia clínica del paciente33.
Pedro, de 81 años, presenta como antecedentes personales hipertensión arterial, dislipemia, diabetes tipo 2, cardiopatía isquémica, insuficiencia cardiaca con estadio IV de gravedad de la New York Heart Association (NYHA), artrosis nodular primaria, hiperplasia benigna de próstata y enfermedad pulmonar obstructiva crónica. Tras su último ingreso por descompensación de la insuficiencia cardiaca ha sido incluido en un programa de telemonitorización basado en la automedición del paciente y las respuestas a un cuestionario de estado de salud, enviado diariamente desde los smartphones a una plataforma web (con la ayuda de un sistema de alertas). Su médico diariamente recibe un informe resumen de las constantes vitales que han sobrepasado el rango de control establecido.
¿Qué responsabilidad asume su médico de familia en la gestión de los signos de alarma y la detección de posibles descompensaciones de sus patologías crónicas?
- •
En los usos y aplicaciones de la telemedicina, los médicos asumen plenamente la responsabilidad de los tratamientos y decisiones que transmiten a sus pacientes.
- •
La telemedicina no permite el contacto físico ni observar totalmente el lenguaje corporal, imposibilitando la valoración de gestos o actitudes in situ que favorezcan la sintonía psicoemocional con el paciente. Es preciso, por tanto, que el médico domine ciertas habilidades comunicacionales que le permitan obtener toda la información necesaria, especialmente en pacientes poco dados a expresar verbalmente lo que les ocurre23.
- •
Se requiere que el médico cultive una autodisciplina y ética suficientes que le permitan reconocer sus propias limitaciones e identificar aquellas situaciones que no reúnen las condiciones mínimas para efectuar un acto médico seguro y beneficioso a través de herramientas de telemedicina.
- •
El médico debe constatar la accesibilidad de los pacientes a las herramientas de telemedicina y la habilidad en su manejo para garantizar la equidad en la atención.
- •
El médico debe tratar de asegurarse que el paciente haya comprendido el consejo y las sugerencias de tratamiento entregadas y en lo posible tome medidas para promover la continuidad de la atención.
- •
Es preciso establecer protocolos que definan exactamente los roles y las responsabilidades de quienes interactúan durante una teleasistencia, señalando escenarios o situaciones donde no se aconseje la telemedicina o condiciones de salud en las que la exploración física sea ineludible para el diagnóstico24.
- •
Es relevante considerar siempre la relación beneficio/riesgo de cualquier decisión, tras la información vehiculada por herramientas basadas en la telemedicina, ponderando de forma idéntica o similar el beneficio con el menor riesgo para la salud y para los pacientes.
Marta es médico de familia en un centro de salud de la zona centro de la ciudad. Hoy por la mañana, durante la agenda de consulta telefónica, Sara, la pareja de Daniel, paciente adscrito al cupo, le solicita informe actualizado de las patologías que constan en su historia clínica electrónica. Daniel fue diagnosticado de una esclerosis lateral amiotrófica y están realizando las gestiones para conseguir la señalización de aparcamiento para personas con movilidad reducida. Marta genera el informe del módulo de la hoja de problemas de la historia clínica y le envía un correo electrónico con el archivo en adjunto, a la dirección de correo de Sara. Después, mirando el reloj, decide parar unos minutos a tomarse un café. Para no reiniciar después el sistema, pone en el teclado el depresor de madera que le es tan útil para no perder minutos a la vuelta a la consulta.
¿Qué posibles amenazas de seguridad se detectan en el manejo de los datos de la historia clínica electrónica?
- •
La seguridad de la información de salud es un conjunto de medidas (administrativas, organizativas, físicas, técnicas, legales y educativas) dirigidas a protegerla frente al acceso, uso, divulgación, alteración, modificación o destrucción no autorizadas, con el fin de proporcionar los tres pilares básicos: confidencialidad, integridad y disponibilidad de la misma25. Abordaremos los aspectos de confidencialidad e integridad.
- •
La actuación realizada por Marta, de enviar un fichero por correo electrónico a la pareja de Daniel, vulnera el principio de confidencialidad que obliga al profesional de la salud a no revelar información suministrada por el paciente, o como resultado de la exploración del mismo, a cualquier otra persona26.
- •
Dado que Daniel hasta la fecha no está incapacitado legalmente y maneja con destreza el ordenador, Marta tendría que haber optado por otras opciones más seguras como:
- –
Haber obtenido el consentimiento de Daniel para el envío del fichero a un tercero. Según el Reglamento General de Protección de Datos (RGPD)13, será necesario recabar el consentimiento del interesado para el tratamiento de sus datos de salud y poder demostrar que dicho consentimiento se ha otorgado.
- –
Realizar el envío del informe directamente al correo electrónico de Daniel, previa verificación de la dirección de correo electrónico.
- –
Garantizar la encriptación del fichero con código comunicado de forma independiente, preferiblemente verbal27.
- –
- •
Por otra parte, en caso de ausencia del profesional de la consulta y de que esté abierta la historia clínica electrónica, se aconseja cerrar la sesión, bloquearla con contraseña o apagar la pantalla del ordenador.
- •
Como tarea previa a la generación del informe clínico de Daniel, Marta debería haber revisado los diagnósticos de la historia clínica electrónica con los existentes en la historia de la plataforma informática del hospital de referencia. Asimismo, cotejar el estado funcional real del paciente. La ausencia de estas verificaciones podría vulnerar el principio de integridad, referido a la obligación de garantizar que la información sea exacta y no se pueda modificar de manera no autorizada28.
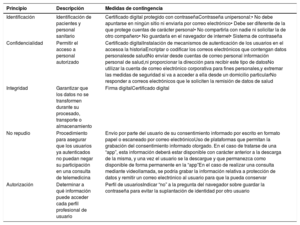
En la actualidad no se dispone de conocimiento significativo sobre los posibles riesgos para la salud de los pacientes que suponen los procedimientos diagnóstico-terapéuticos basados en telemedicina. Es frecuente que, en los grandes sistemas de TIC, las medidas de seguridad se vayan añadiendo ad hoc después de que suceden los fallos. Parece necesario cambiar esta mentalidad para afrontar la seguridad desde una perspectiva de anticipación, incluyéndola en todo el ciclo de calidad del sistema desde las fases tempranas de su concepción (tabla 4).
Medidas de contingencia para minimizar las amenazas de seguridad de la historia clínica electrónica
| Principio | Descripción | Medidas de contingencia |
|---|---|---|
| Identificación | Identificación de pacientes y personal sanitario | Certificado digital protegido con contraseñaContraseña unipersonal:• No debe apuntarse en ningún sitio ni enviarla por correo electrónico• Debe ser diferente de la que protege cuentas de carácter personal• No compartirla con nadie ni solicitar la de otro compañero• No guardarla en el navegador de internet• Sistema de contraseña |
| Confidencialidad | Permitir el acceso a personal autorizado | Certificado digitalInstalación de mecanismos de autenticación de los usuarios en el accesoa la historiaEncriptar o codificar los correos electrónicos que contengan datos personalesde saludNo enviar desde cuentas de correo personal información personal de salud,ni proporcionar la dirección para recibir este tipo de datosNo utilizar la cuenta de correo electrónico corporativa para fines personales,y extremar las medidas de seguridad si va a acceder a ella desde un domicilio particularNo responder a correos electrónicos que le soliciten la remisión de datos de salud |
| Integridad | Garantizar que los datos no se transformen durante su procesado, transporte o almacenamiento | Firma digitalCertificado digital |
| No repudio | Procedimiento para asegurar que los usuarios ya autenticados no puedan negar su participación en una consulta de telemedicina | Envío por parte del usuario de su consentimiento informado por escrito en formato papel o escaneado por correo electrónicoUso de plataformas que permitan la grabación del consentimiento informado otorgado. En el caso de tratarse de una “app”, esta información deberá estar disponible con carácter anterior a la descarga de la misma, y una vez el usuario se la descargue y que permanezca como disponible de forma permanente en la “app”En el caso de realizar una consulta mediante videollamada, se podría grabar la información relativa a protección de datos y remitir un correo electrónico al usuario para que la pueda conservar |
| Autorización | Determinar a qué información puede acceder cada perfil profesional de usuario | Perfil de usuariosIndicar “no” a la pregunta del navegador sobre guardar la contraseña para evitar la suplantación de identidad por otro usuario |
En la actualidad, el incremento de las diversas herramientas de la telemedicina no ha ido en paralelo al desarrollo de un marco legal regulador específico, de modo que de forma subsidiaria se aplica lo establecido en otras leyes o directivas europeas y nacionales. Parece necesario no subestimar la cuestión de la ausencia de legislación, pues esta incertidumbre conlleva una dificultad adicional, que se suma a las controversias en efectividad y costes propias del acto médico realizado a través de la telemedicina. Si estos aspectos no son abordados de forma inmediata, se podría dar un efecto boomerang de la telemedicina: de poder ser una herramienta de gran utilidad para la actividad sanitaria, se podría convertir en una fuente de responsabilidad profesional, con el riesgo de incrementar las reclamaciones por daños y las malas prácticas29.
Nos encontramos en una situación de tecnologización de la sociedad y también de la práctica médica, no solo por la oportunidad que generan las herramientas digitales para realizar telemedicina, sino por una transformación cultural en el entorno de la salud, de cambios en el acceso a la información tanto por parte de los profesionales como de los pacientes, cambios en los procesos de tratamiento y seguimiento de los pacientes y sus enfermedades, cambios en la deslocalización y ubicuidad de la relación profesional-paciente, creciente comunicación entre los propios pacientes, de la aparición e implantación de los conceptos 2.0, 3.0, 4.0, etc., desde la web, las redes sociales, la mensajería instantánea, VoIP (comunicación de voz a través de internet), el almacenamiento en la nube, o la aparición, ahora sí, de nuevas tecnologías, como la impresión 3D, la Internet de las Cosas (IoT), avances en robótica y nanorrobótica, inteligencia artificial o el análisis de la información con el big data30.
Los pacientes están por encima de la técnica, y sus derechos han de ser tenidos en cuenta a la hora de diseñar nuevas aplicaciones de la telemedicina o de modificar las ya disponibles. Para ello, es esencial incorporar la perspectiva de los pacientes en el diseño y en la evaluación de cualquier herramienta de telemedicina en cuanto a aceptabilidad, comprensión de la información, confianza en el sistema, capacidad de uso de la aplicación, satisfacción y accesibilidad, tratando de garantizar que se introduzcan o validen aquellas que respondan a necesidades reales o cubran carencias del sistema31.
Otras de las cuestiones a considerar son la necesidad de mejorar la formación y habilidad de los profesionales sanitarios en el manejo de las herramientas basadas en telemedicina y en la adecuación de la práctica médica a la legislación aplicable y los códigos deontológicos vigentes32–34.
Referencia no citada22.