Puntos para una lectura rápida
- •
La diversidad clínica y la complejidad etiológica de la agitación en el anciano con demencia hacen necesario un abordaje sistemático y global.
- •
Inicialmente, la anamnesis se orientará hacia la detección de posibles causas médicas o neurológicas distintas de la demencia, para lo cual deben conocerse los antecedentes médicos personales y familiares del paciente.
- •
Los distintos síntomas psicológicos y conductuales de la demencia pueden abordarse de manera específica mediante la modificación y adaptación al entorno.
- •
El tratamiento farmacológico de la agitación resulta, en general, menos eficaz y seguro que la adaptación del entorno y que las terapias no farmacológicas, por lo que solo está justificado en caso de sintomatología intensa o en situaciones de peligro o riesgo inminente para el paciente o para quienes le rodean.
- •
Los criterios CHROME definen seis agrupaciones sintomáticas–síndromes neuropsiquiátricos–, que pueden estar en el origen de la agitación y que tienen indicación de tratamiento farmacológico.
- •
Asumiendo las limitaciones derivadas de la enfermedad, debe cultivarse la comunicación, la empatía y el agradecimiento, como bálsamos de prevención y tratamiento de la agitación.
Palabras clave
En una sociedad cada vez más envejecida, la demencia va camino de convertirse en la verdadera pandemia de nuestro tiempo1. Rebautizada como “trastorno neurocognitivo mayor”2, la demencia se define como una pérdida de capacidades cognitivas debida a enfermedad cerebral que aparece en la edad adulta y que impide la plena realización de las actividades habituales3.
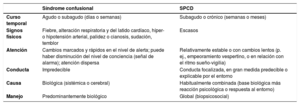
En el momento del diagnóstico, la demencia no debe confundirse con un síndrome confusional (o delirium), que también puede aparecer, de forma añadida, en el paciente con demencia. De hecho, el síndrome confusional es especialmente frecuente en el anciano con deterioro cognitivo y presenta a veces una forma “inhibida”, que cursa con retraimiento y apatía, y que puede ser muy difícil de distinguir de la evolución natural de la demencia4. Por contra, el delirium también puede manifestarse de forma “agitada”, siendo entonces difícil de distinguir de las alteraciones psicológicas y conductuales de la demencia (tabla 1).
Síndrome confusional frente a síntomas psicológicos y conductuales de la demencia
| Síndrome confusional | SPCD | |
|---|---|---|
| Curso temporal | Agudo o subagudo (días o semanas) | Subagudo o crónico (semanas o meses) |
| Signos físicos | Fiebre, alteración respiratoria y del latido cardíaco, híper- o hipotensión arterial, palidez o cianosis, sudación, temblor | Escasos |
| Atención | Cambios marcados y rápidos en el nivel de alerta; puede haber disminución del nivel de conciencia (señal de alarma); atención dispersa | Relativamente estable o con cambios lentos (p. ej., empeoramiento vespertino, o en relación con el ritmo sueño-vigilia) |
| Conducta | Impredecible | Conducta focalizada, en gran medida predecible o explicable por el entorno |
| Causa | Biológica (sistémica o cerebral) | Habitualmente combinada (base biológica más reacción psicológica o respuesta al entorno) |
| Manejo | Predominantemente biológico | Global (biopsicosocial) |
SPCD: síntomas psicológicos y conductuales de la demencia.
Los estudios poblacionales muestran un aumento lento pero mantenido de la incidencia de la demencia a partir de los 70 años. Al tratarse en la mayoría de los casos de procesos fisiopatológicos crónicos que no incrementan la mortalidad a corto o medio plazo, la consecuencia epidemiológica es un aumento exponencial de la prevalencia de demencia a partir de los 65 años, que llega a afectar a un tercio de la población mayor de 85 años5.
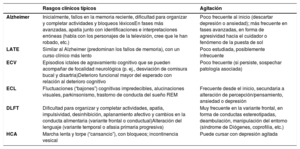
La enfermedad de Alzheimer ocupa, con diferencia, el primer puesto entre las enfermedades o procesos que subyacen a la demencia. En 3 de cada 4 personas con demencia se observan post mortem los cambios histopatológicos del Alzheimer, ya sea de forma aislada o en combinación con otras patologías6. En el paciente de edad muy avanzada (a partir de los 90 años), la constatación de patología tipo Alzheimer sigue siendo muy frecuente, pero su correlato con la clínica se debilita y cobran protagonismo otros procesos, como la enfermedad cerebrovascular y los cuerpos de Lewy7 (tabla 2).
Causas más frecuentes de demencia en el anciano y su relación con la agitacióna
| Rasgos clínicos típicos | Agitación | |
|---|---|---|
| Alzheimer | Inicialmente, fallos en la memoria reciente, dificultad para organizar y completar actividades y bloqueos léxicosEn fases más avanzadas, apatía junto con identificaciones e interpretaciones erróneas (habla con los personajes de la televisión, cree que le han robado, etc.) | Poco frecuente al inicio (descartar depresión o ansiedad); más frecuente en fases avanzadas, en forma de agresividad hacia el cuidador o fenómeno de la puesta de sol |
| LATE | Similar al Alzheimer (predominan los fallos de memoria), con un curso clínico más lento | Poco estudiada, posiblemente infrecuente |
| ECV | Episodios ictales de agravamiento cognitivo que se pueden acompañar de focalidad neurológica (p. ej., desviación de comisura bucal y disartria)Deterioro funcional mayor del esperado con relación al deterioro cognitivo | Poco frecuente (si persiste, sospechar patología asociada) |
| ECL | Fluctuaciones (“bajones”) cognitivas impredecibles, alucinaciones visuales, parkinsonismo, trastorno de conducta del sueño REM | Frecuente desde el inicio, secundaria a alteración de percepción/pensamiento, ansiedad o depresión |
| DLFT | Dificultad para organizar y completar actividades, apatía, impulsividad, desinhibición, aplanamiento afectivo y cambios en la conducta alimentaria (variante frontal o conductual)Alteración del lenguaje (variante temporal o afasia primaria progresiva) | Muy frecuente en la variante frontal, en forma de conductas estereotipadas, deambulación, manipulación del entorno (síndrome de Diógenes, coprofilia, etc.) |
| HCA | Marcha lenta y torpe (“cansancio”), con bloqueos; incontinencia vesical | Puede cursar con depresión agitada |
DLFT: degeneración lobular frontotemporal; ECL: enfermedad con cuerpos de Lewy; ECV: enfermedad cerebrovascular; HCA: hidrocefalia crónica del adulto;
LATE: encefalopatía TDP-43 de predominio límbico asociada a la edad; REM: movimientos oculares rápidos.
Las demencias provocan gran sufrimiento, tanto en el paciente como en sus seres queridos, y acarrean un elevado coste económico y social, que tiende a aumentar con el tiempo, en consonancia con un síndrome crónico y habitualmente progresivo. Más de la mitad del coste social de las demencias viene generado por las horas que el familiar cuidador–a menudo en edad laboral–debe dedicar a la supervisión o ayuda en las actividades de la vida diaria8.
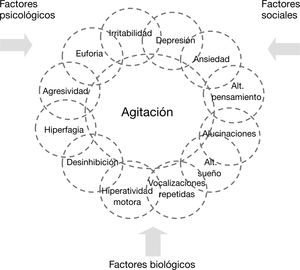
2Síntomas psicológicos y conductuales de la demenciaAdemás de los síntomas cognitivos, la demencia se acompaña de alteraciones psicológicas y del comportamiento de distinta índole, también denominadas síntomas psicológicos y conductuales de la demencia (SPCD). Estos síntomas presentan gran variabilidad interindividual en cuanto a su incidencia y gravedad, debido a la influencia de factores psicológicos y sociales9 (fig. 1). La presencia de SPCD obliga a una atención más estrecha y compleja, aumenta el estrés de los cuidadores10 y consume una mayor cantidad de recursos sanitarios y sociales11.
La agitación es uno de los SPCD más frecuentes, con una prevalencia del 45-99%, en función del ámbito de estudio y de las definiciones empleadas12–14. La agitación aumenta con la edad y con el deterioro cognitivo, así como en el entorno institucional15–19. Podemos afirmar que todos los ancianos con demencia sufrirán algún episodio de agitación a lo largo de la enfermedad. Más aún, la agitación retroalimenta el deterioro cognitivo y funcional, disparando el sufrimiento personal y el coste social20,21. El diagnóstico y abordaje terapéutico de la agitación ha de ser, por tanto, un objetivo prioritario para mejorar la calidad de vida del paciente, del familiar cuidador y de los profesionales de atención directa, así como para reducir el coste económico y social de las demencias.
3Agitación: definición y fisiopatologíaLa primera definición y sistematización de la agitación en el anciano con demencia fue propuesta por Jiska Cohen-Mansfield, que definió la agitación como “una actividad verbal, vocal o motora inapropiada que para un observador externo no es debida a las necesidades o la confusión del individuo agitado”22. Conviene resaltar esas advertencias, que ofrecen dos elementos clave para el abordaje de la agitación y demás SPCD: valorar en qué medida los síntomas pueden explicarse por el deterioro cognitivo y garantizar que las necesidades básicas (fisiológicas, psicológicas y sociales) estén cubiertas y satisfechas23. Cohen-Mansfield distingue 29 posibles conductas agitadas, repartidas en cuatro grupos nosológicos: agitación verbal no agresiva (p. ej., pedir continuamente atención), agitación física no agresiva (p. ej., deambular), agitación verbal agresiva (p. ej., gritar) y agitación física agresiva (p. ej., empujar).
Paralelamente al trabajo de Cohen-Mansfield, otros investigadores emprendieron la tarea de sistematizar todas las posibles alteraciones no cognitivas de las demencias (alteraciones de percepción, pensamiento, afectividad y conducta), incluida la agitación24–27. Una visión sistemática y comprehensiva de todos los posibles SPCD, que a menudo aparecen entremezclados, es fundamental a la hora de ahondar en las causas y mecanismos de la agitación y de poder implementar intervenciones racionales y específicas (fig. 1).
Desde la perspectiva fisiopatológica, la agitación ocurre como consecuencia de un daño o disfunción cerebral, habitualmente multifocal o difuso, aunque una lesión localizada (p. ej., en la amígdala o sus conexiones) puede dar lugar también a agitación28. El origen del daño puede ser extracerebral (también denominado sistémico; por ejemplo, intoxicación, sepsis, metástasis, etc.) o intracerebral (accidente cerebrovascular, tumor, etc.). La encefalopatía difusa cursa con síndrome confusional y síntomas muy diversos (p. ej., alteración del lenguaje, delirio y fluctuaciones en el nivel de conciencia en los pacientes con meningoencefalitis vírica), mientras que el daño cerebral focal cursa habitualmente con un buen nivel de conciencia y con una alteración de la conducta más predecible y restringida (p. ej., impulsividad, alteración del apetito y desinhibición sexual en los pacientes con lesión en la amígdala). En lo que respecta a la lateralidad, las lesiones cerebrales derechas producen con mayor frecuencia agitación29.
4Demencia y agitaciónLas distintas causas–neurodegenerativas o estructurales–de demencia presentan patrones topográficos característicos que influyen en la aparición y modos de expresión de la agitación (tabla 2). En la enfermedad de Alzheimer, la agitación suele ocurrir en el momento de los cuidados (expresada como resistencia o rechazo) o al atardecer (el paciente no reconoce el entorno y quiere “irse a casa”–fenómeno de la puesta del sol–). En la enfermedad con cuerpos de Lewy (ECL), la agitación puede ser consecuencia de la ansiedad, de la depresión o de la alteración de la percepción o pensamiento y es, en general, menos predecible en cuanto al patrón horario o a los posibles factores desencadenantes.
La degeneración lobular frontotemporal (DLFT) incluye un amplio espectro de entidades clínico-patológicas en las que predominan las alteraciones del lenguaje y la conducta. Cuando predomina el daño frontal (variante conductual), el paciente presenta tanto apatía como agitación, que se manifiesta en forma de impulsividad, conductas repetidas y estereotipadas (p. ej., repetir una frase) y exploración y manipulación del entorno.
La enfermedad cerebrovascular (ECV) del anciano tiende a producir un tipo “apático” o “inhibido” de demencia, debido al predominio de la enfermedad isquémica de pequeño vaso30, por lo que la presencia de agitación debe hacer sospechar la coexistencia de alguna patología asociada, habitualmente sistémica (síndrome confusional) o neurodegenerativa (enfermedad de Alzheimer).
La hidrocefalia crónica del adulto (HCA) es, tras la ECV, la segunda causa estructural de deterioro cognitivo en el anciano. Esta entidad, de fisiopatología todavía no bien comprendida, se asocia a otros procesos cerebrales neurodegenerativos o estructurales y puede cursar con depresión agitada31.
Como ya se ha comentado, no es raro que, en el paciente anciano, la patología cerebral sea combinada7. Sin embargo, en contra de lo que podría pensarse, la suma de patologías no incrementa el riesgo de agitación30. Al contrario, el modelo anatomoclínico más aceptado para la explicación de los problemas de conducta en la demencia es el de un daño cerebral focal o asimétrico, en el que la agitación aparecería como resultado de una respuesta, clínicamente florida pero desadaptada, a la pérdida de la anatomía y de la funcionalidad cerebral normal32.
5Abordaje sistemático de la agitaciónLa diversidad clínica y la complejidad etiológica de la agitación en el anciano con demencia hacen necesario un abordaje sistemático y global. Como en todo proceso de aprendizaje, el profesional no experimentado deberá seguir los pasos que se proponen de una forma meticulosa y ordenada. Conforme crezca la experiencia, el procedimiento será más flexible e intuitivo.
5.1DetecciónEl primer paso es lógicamente la detección. Detectar la agitación es sencillo para el observador profesional, pero puede ocurrir que el familiar no la refiera, ya sea por un déficit neurosensorial (muchos cuidadores son también ancianos), por un déficit de percepción/comprensión (falta de sensibilidad) o por una actitud de reserva, respeto o pudor.
Deberá indagarse siempre acerca de posibles conductas agitadas, para lo cual pueden utilizarse términos comprensibles, tales como “intranquilidad”, “inquietud”, “preocupación” o “desasosiego”. Asimismo, se interrogará acerca de otros posibles SPCD (“tristeza”, “retraimiento”, “pérdida de interés”, “irritabilidad”, “impulsividad”, “falta de tacto social”, “agresividad”, “pensamientos, creencias o visiones anómalas”, “cambios en el apetito o la alimentación”, “dificultad para dormir por la noche” o “aumento del sueño por el día”), que podrían estar en el origen de la agitación (fig. 1).
En la primera valoración de un anciano con demencia debe ofrecerse siempre al cuidador, sin que el paciente se percate, la posibilidad de tener una entrevista a solas. En las visitas de revisión volverá a preguntarse de forma sistemática acerca de los síntomas mencionados o, cuando menos, se mantendrá una actitud de alerta.
5.2TipificaciónTras la detección viene la descripción sintomática y la tipificación diagnóstica, que se realizan mediante la anamnesis y la observación. Es importante conocer el modo de inicio, el tiempo de evolución, el patrón horario y los posibles factores desencadenantes (médicos, psicológicos o sociales). Inicialmente, la anamnesis se orientará hacia la detección de posibles causas médicas o neurológicas distintas de la demencia, para lo cual deben conocerse los antecedentes médicos personales y familiares del paciente. Como ya se ha señalado, la agitación debida a causa médica se manifiesta como un síndrome confusional, en el que típicamente se observan signos físicos (alteración en las constantes vitales, etc.), fluctuaciones en el nivel de atención y un patrón conductual poco o nada predecible33 (tabla 1). Las causas más frecuentes de síndrome confusional en el anciano con demencia se enumeran en la tabla 3.
Causas de síndrome confusional en el anciano con demencia
| Infecciones | ITU, neumonía, endocarditis, sepsis de otro origen |
|---|---|
| Fármacos o tóxicos (consumo o privación) | Benzodiacepinas y análogos, opioides, anticolinérgicos, neurolépticos, corticoides, alcohol, anestésicos, polifarmacia |
| Alteraciones endocrino-metabólicas o carenciales | Hiper- o hipoglucemia, alteraciones tiroideas, alteraciones hidroelectrolíticas, déficit de vitamina B12, tiamina o folato |
| Otras alteraciones sistémicas | Fallo cardíaco, hepático, pulmonar o renal |
| Procesos que cursan con dolor | Alteraciones musculoesqueléticas, traumatismos, úlceras por presión, situaciones posquirúrgicas |
| Enfermedades neurológicas | ACV, HSD, crisis epiléptica, meningoencefalitis, tumor cerebral |
ACV: accidente cerebrovascular; HSD: hematoma subdural; ITU: infección del tracto urinario.
Descartado el síndrome confusional, debe definirse el síntoma o síntomas primarios que subyacen o explican la agitación (fig. 1). Será de nuevo un ejercicio narrativo basado en la anamnesis y en la observación. Es el momento de ahondar en las circunstancias asociadas a la conducta o síntoma problema (factores desencadenantes, agravantes y atenuantes) y de comprender el síntoma desde una perspectiva global, teniendo en cuenta la patología cerebral, el grado y perfil de deterioro cognitivo, los posibles desencadenantes sociales y el modo personal de enfermar (tabla 4).
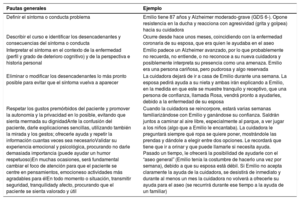
Pautas generales para el manejo de los síntomas psicológicos y conductuales de la demencia
| Pautas generales | Ejemplo |
|---|---|
| Definir el síntoma o conducta problema | Emilio tiene 87 años y Alzheimer moderado-grave (GDS 6-). Opone resistencia en la ducha y reacciona con agresividad (grita y golpea) hacia su cuidadora |
| Describir el curso e identificar los desencadenantes y consecuencias del síntoma o conducta | Ocurre desde hace unos meses, coincidiendo con la enfermedad coronaria de su esposa, que era quien le ayudaba en el aseo |
| Interpretar el síntoma en el contexto de la enfermedad (perfil y grado de deterioro cognitivo) y de la perspectiva e historia personal | Emilio padece un Alzheimer avanzado, por lo que probablemente no recuerda, no entiende, o no reconoce a su nueva cuidadora y posiblemente interpreta su presencia como una amenaza. Emilio era una persona cariñosa, pero pudorosa y algo reservada |
| Eliminar o modificar los desencadenantes lo más pronto posible para evitar que el síntoma vuelva a aparecer | La cuidadora dejará de ir a casa de Emilio durante una semana. La esposa pedirá ayuda a su nieta y ambas irán explicando a Emilio, en la medida en que este se muestre tranquilo y receptivo, que una persona de confianza, llamada Rosa, vendrá pronto a ayudarles, debido a la enfermedad de su esposa |
| Respetar los gustos premórbidos del paciente y promover la autonomía y la privacidad en lo posible, evitando que sienta mermada su dignidadAnte la confusión del paciente, darle explicaciones sencillas, utilizando también la mirada y los gestos; ofrecerle ayuda y repetir la información cuantas veces sea necesarioValidar su experiencia emocional y psicológica, procurando no darle demasiada importancia (puede ayudar un humor respetuoso)En muchas ocasiones, será fundamental cambiar el foco de atención para que el paciente se centre en pensamientos, emocioneso actividades más agradables para élEn todo momento o situación, transmitir seguridad, tranquilidady afecto, procurando que el paciente se sienta valorado y útil | Cuando la cuidadora se reincorpore, estará varias semanas familiarizándose con Emilio y ganándose su confianza. Saldrán juntos a caminar al aire libre, especialmente al parque, a ver jugar a los niños (algo que a Emilio le encantaba). La cuidadora le preguntará siempre qué ropa se quiere poner, mostrándole las prendas y dándole a elegir entre dos opciones. Le recordará que tiene que ir a orinar y que puede llamarle si necesita ayuda. Pasado un tiempo, le ofrecerá la posibilidad de ayudarle con el “aseo general” (Emilio tenía la costumbre de hacerlo una vez por semana), debido a que su esposa está débil. Si Emilio no acepta claramente la ayuda de la cuidadora, se desistirá de inmediato y durante al menos un mes la cuidadora no volverá a ofrecerle su ayuda para el aseo (se recurrirá durante ese tiempo a la ayuda de un familiar) |
GDS: Escala de deterioro global; SPCD: síntomas psicológicos y conductuales de la demencia.
Se ha demostrado una conexión fisiopatológica bidireccional entre el Alzheimer y la depresión34 y, aunque menos clara, existe también relación entre la ECV y la depresión, así como entre la DLFT y otros procesos psiquiátricos35. En cualquier caso, la elevada prevalencia de procesos psiquiátricos en la población (depresión, ansiedad, esquizofrenia, trastorno bipolar, abuso de sustancias, trastorno de la personalidad) obliga a considerar la existencia de patología psiquiátrica previa al deterioro cognitivo, especialmente cuando los síntomas son muy acusados, no tienen una explicación lógica desde el deterioro cognitivo, o no mejoran con la adaptación del entorno. Tal sería el caso, por ejemplo, de una paciente con deterioro cognitivo de predominio amnésico–sospecha Alzheimer–que, de forma aguda o subaguda, presenta una alteración de percepción y pensamiento elaborada (dice haber sido suplantada por un vecino, que controla y manipula sus pensamientos). O bien el caso de un paciente con deterioro cognitivo que, inopinadamente, comienza a mostrarse expansivo, eufórico e hiperactivo. Es probable que la primera paciente haya tenido episodios psicóticos en el pasado (esquizofrenia) y que el segundo sufra de un trastorno bipolar.
En los pacientes con historia psiquiátrica previa, se indagará acerca de los tratamientos aplicados y la respuesta obtenida. La existencia de una patología psiquiátrica previa afín a la sintomatología actual, que requirió tratamiento farmacológico, obliga al reinicio, mantenimiento o–si no se obtuvo una respuesta satisfactoria en el pasado–modificación de dicho tratamiento. La recaída de un trastorno de ansiedad, afectivo o psicótico tras la retirada del tratamiento farmacológico puede ser indicación de tratamiento de por vida, considerando acaso la posibilidad de una reducción lenta de dosis, según avanza la demencia36.
5.4Adaptación del entornoEn ausencia de patología psiquiátrica previa (o si esta no requirió tratamiento farmacológico), el abordaje terapéutico será inicialmente no farmacológico, salvo en casos de sufrimiento intenso o de peligro inminente para el paciente o para los que le rodean37. Los distintos SPCD pueden abordarse de manera específica mediante la modificación y adaptación del entorno, que pasa necesariamente por la formación del cuidador. Un entorno familiar rico en estímulos y actividades gratificantes, que cubra las necesidades básicas, facilite en lo posible la autonomía y cuide la autoestima y el descanso, es la herramienta más poderosa para evitar el error, la frustración, los problemas afectivos y, por ende, la agitación38. En la tabla 5 se ofrecen pautas específicas para la prevención y manejo de los SPCD que subyacen o explican la agitación.
SPCD que pueden cursar con agitacióna
| Síntoma | Definición | Manejo específico |
|---|---|---|
| Alteración del pensamiento | Creencia o discurso erróneo, ya sea interpretaciones (p. ej., le roban aquello que no encuentra), identificaciones erróneas (p. ej., las personas de la televisión están en la casa o el cuidador es un extraño), o delirios (ideas de robo, abandono, perjuicio, etc., no justificadas) | No contradecirle ni discutir con el paciente la veracidad de su pensamiento; tampoco se le sigue la corriente. Cambiar el foco de atención u orientarle con tranquilidad en el entorno conocido y familiar. Seguir conversando con el paciente si las ideas son coherentes reforzándolas y premiando este discurso. No sentirse acusado si el paciente le señala como culpable de sus problemas (p. ej., robos, pérdida de objetos, abandono) |
| Ilusiones y alucinaciones | Percepciones distorsionadas (ilusiones) o falsas (alucinaciones), ya sea de tipo visual, auditivo, olfatorio, gustativo, somático u otra experiencia sensorial insólita | Mejorar en lo posible los déficit auditivos y visuales. Nunca negarle la alucinación (para el paciente es real). No dejarle solo; pedirle que haga algo o que le cuente algo. Tranquilizarle y acercarse despacio y siempre dentro de su campo visual, identificándosey diciéndole en todo momento quién es usted |
| Agresividad | Cualquier conducta física o verbal que puede causar daño físico o moral; oposición o resistencia, no justificadas, para recibir la ayuda necesaria | Aproximarse de frente, progresivamente, buscando el contacto visual; adoptar una actitud empática y comprensiva, recordando siempre que un rostro tranquilo y amable es un buen amortiguador de la agresividad. Avisar, negociar y premiar la colaboración. Eliminar los objetos peligrosos del entorno |
| Depresión | Tristeza, anhedonia, sentimiento de ser una carga o falta de esperanza, no justificados, que provocan malestar significativo o pérdida de funcionalidad | Proveer de espacios abiertos, agradables y bien iluminados. Ofrecer conversación, interacción social y actividades agradables (paseos, juegos, etc.). Recordar hechos pasados placenteros o exitosos. Encontrar actividades en las que el paciente pueda sentirse útil |
| Euforia | Humor anormalmente elevado o inapropiado | No imitar ni reforzar al paciente, no trivializar; intentar colocarle en el lugar de los demás; corregir u ofrecer afecto de forma tranquila y respetuosa |
| Ansiedad | Temor o sentimiento de pérdida de control excesivo o injustificado, expresado de forma verbal, gestualo motora (p. ej., pegarse al cuidador) | Reducir estímulos, evitando acontecimientos inesperados. Escuchar sus sentimientos sin ignorarlos ni darles demasiada importancia. Dar explicaciones continuas acerca de lo que ocurre. Utilizar distractores (p. ej., objetos blandos, música suave), infusiones relajantes, masajes. Acompasamiento de la respiración (imitarla respiración del paciente de forma exagerada, acompasar las respiraciones e ir poco a poco enlenteciéndolas). Ofrecer compañía y dar seguridad de forma verbal y no verbal (mirarley cogerle las manos). Caminar con el paciente manteniendo el contacto físico y aportándole seguridad. En demencia ligera, reestructuración cognitiva (p. ej., aprender a confiar en el cuidador), técnicas de relajación (yoga, etc.) |
| Desinhibición | Falta de tacto social en el lenguaje, la expresión corporal u otras conductas | Reaccionar de forma tranquila, sin alarmarse ni castigarle por ello. Corregirle en clave de respeto hacia los demás. Adaptar la ropa con botones especiales para que no se la quite con facilidad. Enseñar a los demás a convivir con los síntomas, comprendiendo y explicando la conducta en el contexto de la enfermedad. Limitar la contención física o farmacológica inmediata a las situaciones de claro riesgo o pérdida de dignidad de alguno de los implicados |
| Irritabilidad | Mal humor, cambios de humor rápidos no justificados, impaciencia, intolerancia | Reducir la estimulación excesiva del entorno (voces simultáneas, televisión, radio, etc.). Tranquilizarle verbalmente. Acompasamiento de la respiración. Cogerle las manos a la altura de las muñecas y frotarlas suavemente, transmitiendo tranquilidad. Seguir rutinas que todos los cuidadores realicen igual. En demencia ligera, reestructuración cognitiva (aceptar las limitaciones, buscar actividades alternativas y realistas, etc.) |
| Hiperactividad motora | Deambulación o alguna otra actividad motora que no se explica por necesidades básicas ni por otro SPCD (p. ej., ansiedad) | No impedirla. En caso de deambulación, proveer de un calzado adecuado y eliminar obstáculos (sillas, muebles, etc.) que dificulten el movimiento, creando así un entorno seguro, con vigilancia constante; transcurrido un tiempo razonable, pasear a su lado e intentar desviar su atención hacia otra actividad (p. ej., gimnasia por imitación, ofrecerle objetos para manipular). Pautas similares en caso de movimientos repetidos de tronco o extremidades: evitar prendas que puedan provocar lesiones, intentar alguna actividad útil–p. ej., rasgar papeles–, ofrecer objetos blandos, etc. |
| Vocalizaciones repetidas | Cualquier sonido o expresión vocal molesta que no obedece a un cambio en el paciente o en su entorno | Comprobar las necesidades básicas con especial atención al aislamiento social, la falta o exceso de estímulos (p. ej., ruido) y el dolor. Reforzar los momentos de calma (tocarle, darle la mano, hablar de cuestiones intrascendentes, etc.) |
| Alteración del sueño | Pérdida del ciclo sueño-vigilia fisiológico (hipersomnia, insomnio, inversión del ciclo, sueño ligero o fragmentado, movimientos, vocalizaciones) | Alimentos o bebidas excitantes por la mañana (p. ej., café), suaves por la tarde-noche. Actividad física durante el día, con exposición a la luz solar. Reducir el tiempo de siesta. Evitar la ingesta de líquidos 2 horas antes de acostarse, crear un “ritual” (orinar antes de acostarse, etc.). Dormitorio tranquilo con temperatura adecuada. Manejar la iluminación y evitar ruidos u otros estímulos nocturnos. Si se levanta, tranquilizarle, orientarle y acompañarle para dormir |
| Hiperfagia | Impulso elevado para la ingesta | Evitar la exposición a los alimentos o sustancias que puedan ingerirse |
SPCD: síntomas psicológicos y conductuales de la demencia.
Las terapias no farmacológicas (TNF) son intervenciones no químicas, racionales y replicables, que producen beneficios predecibles y clínicamente relevantes. En las demencias, las TNF abarcan un amplio abanico de intervenciones, tanto en el paciente como en el cuidador39. Como línea terapéutica, las TNF son opcionales, deben adaptarse a las preferencias y valores del paciente, y no sustituyen a los cuidados, que son siempre prioritarios y obligados.
Se ha comunicado mejoría de la agitación con múltiples intervenciones realizadas sobre el paciente (música, estimulación multisensorial, masajes, tacto, aromas, baños termales, etc.), pero se trata en la mayoría de los casos de estudios observacionales o de baja calidad40,41. Dada la amplia variabilidad de casos y sintomatología, las intervenciones suelen tener un formato flexible e individualizado, a menudo con una aproximación del tipo “ensayo y error” que, sin dejar de ser plenamente legítima, dificulta la replicabilidad42. En ensayos clínicos de calidad aceptable, se ha descrito mejoría en la agitación tras la aplicación de programas de estimulación multisensorial, musicoterapia o masajes, si bien los efectos fueron habitualmente transitorios40,41,43–46.
Resultados más sólidos y homogéneos se han obtenido con las TNF realizadas sobre el cuidador, ya sea familiar o profesional. En concreto, los programas de educación o asesoramiento basados en la adaptación del entorno, el manejo de los problemas de conducta y, en el caso del cuidador familiar, la reestructuración cognitiva (manejo de sentimientos de culpa, etc.) previenen y reducen los SPCD del paciente y alivian la carga y el malestar psicológico del cuidador39,45,47.
7Tratamiento farmacológicoEl tratamiento farmacológico de la agitación resulta, en general, menos eficaz y seguro que la adaptación del entorno48 y que las TNF, por lo que solo está justificado en caso de sintomatología intensa o en situaciones de peligro o riesgo inminente para el paciente o para quienes le rodean.
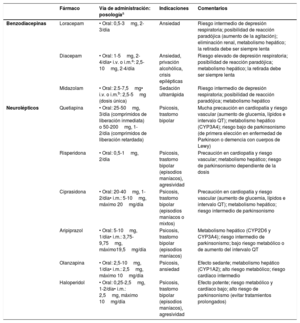
7.1Tratamiento en fase agudaNos referimos aquí a las situaciones de peligro o riesgo inminente en las que la agitación del paciente pone en peligro su vida o su integridad, es una amenaza para los que le rodean, o impide la puesta en marcha de un plan de cuidados. Es el caso, por ejemplo, de un paciente que debe permanecer en reposo para que consolide una fractura, o que presenta una agresividad incontrolada que impide su estudio o los cuidados. Pueden administrarse en este contexto benzodiacepinas de vida media corta o intermedia o neurolépticos, ya sea por vía oral o parenteral, de manera transitoria, hasta que la crisis se resuelva (tabla 6).
Tratamiento farmacológico de la agitación intensa en fase aguda
| Fármaco | Vía de administración: posologíaa | Indicaciones | Comentarios | |
|---|---|---|---|---|
| Benzodiacepinas | Loracepam | • Oral: 0,5-3mg, 2-3/día | Ansiedad | Riesgo intermedio de depresión respiratoria; posibilidad de reacción paradójica (aumento de la agitación); eliminación renal, metabolismo hepático; la retirada debe ser siempre lenta |
| Diacepam | • Oral: 1-5mg, 2-4/día• i.v. o i.m.a: 2,5-10mg, 2-4/día | Ansiedad, privación alcohólica, crisis epilépticas | Riesgo elevado de depresión respiratoria; posibilidad de reacción paradójica; metabolismo hepático; la retirada debe ser siempre lenta | |
| Midazolam | • Oral: 2.5-7,5mg• i.v. o i.m.b: 2,5-5mg (dosis única) | Sedación ultrarrápida | Riesgo intermedio de depresión respiratoria; posibilidad de reacción paradójica; metabolismo hepático | |
| Neurolépticos | Quetiapina | • Oral: 25-50mg, 3/día (comprimidos de liberación inmediata) o 50-200mg, 1-2/día (comprimidos de liberación retardada) | Psicosis, trastorno bipolar | Mucha precaución en cardiopatía y riesgo vascular (aumento de glucemia, lípidos e intervalo QT); metabolismo hepático (CYP3A4); riesgo bajo de parkinsonismo (de primera elección en enfermedad de Parkinson o demencia con cuerpos de Lewy) |
| Risperidona | • Oral: 0,5-1mg, 2/día | Psicosis, trastorno bipolar (episodios maníacos), agresividad | Precaución en cardiopatía y riesgo vascular; metabolismo hepático; riesgo de parkinsonismo dependiente de la dosis | |
| Ciprasidona | • Oral: 20-40mg, 1-2/día• i.m.: 5-10mg, máximo 20mg/día | Psicosis, trastorno bipolar (episodios maníacos o mixtos) | Precaución en cardiopatía y riesgo vascular (aumento de glucemia, lípidos e intervalo QT); metabolismo hepático; riesgo intermedio de parkinsonismo | |
| Aripiprazol | • Oral: 5-10mg, 1/día• i.m.: 3,75-9,75mg, máximo19,5mg/día | Psicosis, trastorno bipolar (episodios maníacos) | Metabolismo hepático (CYP2D6 y CYP3A4); riesgo intermedio de parkinsonismo; bajo riesgo metabólico o de aumento del intervalo QT | |
| Olanzapina | • Oral: 2,5-10mg, 1/día• i.m.: 2,5mg, máximo 10mg/día | Psicosis, ansiedad | Efecto sedante; metabolismo hepático (CYP1A2); alto riesgo metabólico; riesgo cardíaco intermedio | |
| Haloperidol | • Oral: 0,25-2,5mg, 1-2/día• i.m.: 2,5mg, máximo 10mg/día | Psicosis, trastorno bipolar (episodios maníacos), agresividad | Efecto potente; riesgo metabólico y cardíaco bajo; alto riesgo de parkinsonismo (evitar tratamientos prolongados) |
i.m.: intramuscular; i.v. intravenosa.
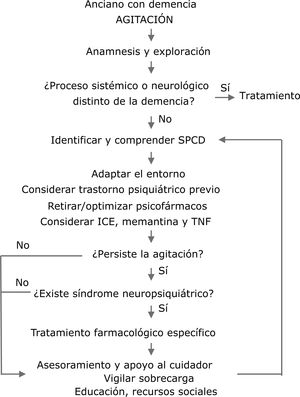
Antes de iniciar un tratamiento farmacológico específico para la agitación debe revisarse la posible contribución de alguno de los fármacos que esté tomando el paciente, debe valorarse la retirada de los fármacos innecesarios–para evitar posibles interacciones o efectos adversos–y debe optimizarse el tratamiento farmacológico del deterioro cognitivo (fig. 2). En concreto, la rivastigmina mejora la alteración del pensamiento y de la percepción, mientras que la memantina mejora la agresividad, algo que puede ser suficiente en algunos pacientes. A la inversa, no es infrecuente que los inhibidores de la colinesterasa (rivastigmina, donepezilo o galantamina) se empleen erróneamente en pacientes con DLFT, empeorando la agresividad. Tampoco es raro que el donepezilo se administre por la noche, dando lugar a un empeoramiento del sueño.
La agitación del anciano con demencia puede beneficiarse del tratamiento farmacológico, siempre y cuando este se lleve a cabo de una manera racional y segura. Lamentablemente, los ancianos con demencia reciben con frecuencia tratamientos injustificados o inadecuados para la agitación, ya sea por falta de indicación médica (tratamiento injustificado) o por falta de correspondencia entre los síntomas y el fármaco escogido (tratamiento incorrecto o inadecuado). En otras ocasiones, la indicación existe, pero el elevado riesgo de efectos adversos desaconseja el tratamiento u obliga a una revisión periódica del mismo.
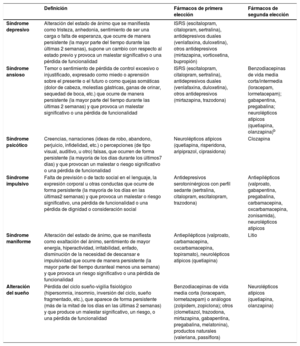
Recientemente, un grupo de expertos de nuestro país ha desarrollado la metodología CHROME (acrónimo derivado de CHemical Restraints avOidance MEthodology), que ofrece criterios para identificar a los pacientes susceptibles de recibir tratamiento y para guiar en el uso de los psicofármacos36. Los criterios CHROME definen seis agrupaciones sintomáticas–síndromes neuropsiquiátricos–, que pueden estar en el origen de la agitación y que tienen indicación de tratamiento farmacológico (tabla 7). Es aconsejable escoger un solo síndrome que pueda explicar todos o la mayor parte de las alteraciones de pensamiento, afectivas y conductuales del paciente. Dentro de los tipos farmacológicos indicados (p. ej., antidepresivos) se escogerá el fármaco que mejor se adapte al perfil sintomático y a la comorbilidad. Por ejemplo, en un paciente con depresión y agresividad podemos interpretar la segunda como consecuencia de la primera y elegir un tratamiento antidepresivo para tratar los dos síntomas, si bien elegiremos un inhibidor selectivo de la recaptación de serotonina (ISRS), por ejemplo, el escitalopram, antes que un antidepresivo dual (serotoninérgico y noradrenérgico), que podría aumentar la iniciativa y, por tanto, empeorar la agresividad (tabla 8).
Síndromes neuropsiquiátricos y fármacos indicadosa
| Definición | Fármacos de primera elección | Fármacos de segunda elección | |
|---|---|---|---|
| Síndrome depresivo | Alteración del estado de ánimo que se manifiesta como tristeza, anhedonia, sentimiento de ser una carga o falta de esperanza, que ocurre de manera persistente (la mayor parte del tiempo durante las últimas 2 semanas), supone un cambio con respecto al estado previo y provoca un malestar significativo o una pérdida de funcionalidad | ISRS (escitalopram, citalopram, sertralina), antidepresivos duales (venlafaxina, duloxetina), otros antidepresivos (mirtazapina, vortioxetina, bupropión) | |
| Síndrome ansioso | Temor o sentimiento de pérdida de control excesivo o injustificado, expresado como miedo o aprensión sobre el presente o el futuro o como quejas somáticas (dolor de cabeza, molestias gástricas, ganas de orinar, sequedad de boca, etc.) que ocurre de manera persistente (la mayor parte del tiempo durante las últimas 2 semanas) y que provoca un malestar significativo o una pérdida de funcionalidad | ISRS (escitalopram, citalopram, sertralina), antidepresivos duales (venlafaxina, duloxetina), otros antidepresivos (mirtazapina, trazodona) | Benzodiacepinas de vida media corta/intermedia (loracepam, lormetacepam); gabapentina, pregabalina; neurolépticos atípicos (quetiapina, olanzapina)b |
| Síndrome psicótico | Creencias, narraciones (ideas de robo, abandono, perjuicio, infidelidad, etc.) o percepciones (de tipo visual, auditivo, u otro) falsas, que ocurren de forma persistente (la mayoría de los días durante los últimos7 días) y que provocan un malestar o riesgo significativo o una pérdida de funcionalidad | Neurolépticos atípicos (quetiapina, risperidona, aripiprazol, ciprasidona) | Clozapina |
| Síndrome impulsivo | Falta de previsión o de tacto social en el lenguaje, la expresión corporal u otras conductas que ocurre de forma persistente (la mayoría de los días en las últimas2 semanas) y que provoca un malestar o riesgo significativo, una pérdida de funcionalidad o una pérdida de dignidad o consideración social | Antidepresivos serotoninérgicos con perfil sedante (sertralina, citalopram, escitalopram, trazodona) | Antiepilépticos (valproato, gabapentina, pregabalina, carbamacepina, oxcarbamacepina, zonisamida), neurolépticos atípicos |
| Síndrome maniforme | Alteración del estado de ánimo, que se manifiesta como exaltación del ánimo, sentimiento de mayor energía, hiperactividad, irritabilidad, enfado, disminución de la necesidad de descansar e impulsividad que ocurre de manera persistente (la mayor parte del tiempo duranteal menos una semana) y que provoca un riesgo significativo o una pérdida de funcionalidad | Antiepilépticos (valproato, carbamacepina, oxcarbamacepina, topiramato), neurolépticos atípicos (quetiapina) | Litio |
| Alteración del sueño | Pérdida del ciclo sueño-vigilia fisiológico (hipersomnia, insomnio, inversión del ciclo, sueño fragmentado, etc.), que aparece de forma persistente (más de la mitad de los días en las últimas 2 semanas) y que produce un malestar significativo, un riesgo, o una pérdida de funcionalidad | Benzodiacepinas de vida media corta (loracepam, lormetazepam) o análogos (zolpidem, zopiclona); otros (clometiazol, trazodona, mirtazapina, gabapentina, pregabalina, melatonina), productos naturales (valeriana, passiflora) | Neurolépticos atípicos (quetiapina, olanzapina) |
ISRS: inhibidores selectivos de la recaptación de serotonina.
Adaptado de Olazarán-Rodríguez et al.36.
Para poder establecer el diagnóstico, los síntomas no pueden ser explicados en su totalidad por un trastorno médico asociado (infección, dolor, etc.), por una determinada medicación (incluidos los propios psicofármacos), por un entorno estresante, por necesidades básicas no cubiertas (necesidades fisiológicas, falta de estímulos, etc.), por cambios en el entorno, por un acontecimiento vital (p. ej., fallecimiento de un ser querido), o por el deterioro cognitivo.
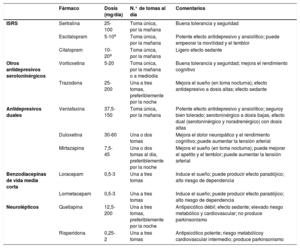
Fármacos recomendados para los síndromes neuropsiquiátricos
| Fármaco | Dosis (mg/día) | N.° de tomas al día | Comentarios | |
|---|---|---|---|---|
| ISRS | Sertralina | 25-100 | Toma única, por la mañana | Buena tolerancia y seguridad |
| Escitalopram | 5-10a | Toma única, por la mañana | Potente efecto antidepresivo y ansiolítico; puede empeorar la movilidad y el temblor | |
| Citalopram | 10-20a | Toma única, por la mañana | Ligero efecto sedante | |
| Otros antidepresivos serotoninérgicos | Vortioxetina | 5-20 | Toma única, por la mañana o a mediodía | Buena tolerancia y seguridad; mejora el rendimiento cognitivo |
| Trazodona | 25-200 | Una a tres tomas, preferiblemente por la noche | Mejora el sueño (en toma nocturna); efecto antidepresivo a dosis altas; efecto sedante | |
| Antidepresivos duales | Venlafaxina | 37,5-150 | Toma única, por la mañana | Potente efecto antidepresivo y ansiolítico; seguroy bien tolerado; serotoninérgico a dosis bajas, efecto dual (serotoninérgico y noradrenérgico) con dosis altas |
| Duloxetina | 30-60 | Una o dos tomas | Mejora el dolor neuropático y el rendimiento cognitivo; puede aumentar la tensión arterial | |
| Mirtazapina | 7,5-45 | Una o dos tomas al día, preferiblemente por la noche | Mejora el sueño (en toma nocturna); puede mejorar el apetito y el temblor; puede aumentar la tensión arterial | |
| Benzodiacepinas de vida media corta | Loracepam | 0,5-3 | Una a tres tomas | Induce el sueño; puede producir efecto paradójico; alto riesgo de dependencia |
| Lormetacepam | 0,5-3 | Una a tres tomas | Induce el sueño; puede producir efecto paradójico; alto riesgo de dependencia | |
| Neurolépticos | Quetiapina | 12,5-200 | Una a tres tomas, preferiblemente por la noche | Antipsicótico débil; efecto sedante; elevado riesgo metabólico y cardiovascular; no produce parkinsonismo |
| Risperidona | 0,25-2 | Una a tres tomas | Antipsicótico potente; riesgo metabólicoy cardiovascular intermedio; produce parkinsonismo |
ISRS: inhibidores selectivos de la recaptación de serotonina.
En general, se iniciará el tratamiento con la mitad de la dosis recomendada en los adultos, pudiendo variar en función de la edad, el peso, el sexo y gravedad de los síntomas. Una vez instaurado el tratamiento, debe vigilarse la respuesta y la seguridad. Los beneficios deberían aparecen al cabo de 1-3 días, en el caso de las benzodiacepinas y neurolépticos, o al cabo de 3-4 semanas, en el caso de los antidepresivos. Hay que vigilar las funciones vitales, el nivel de alerta, las capacidades cognitivas y funcionales (en especial la función motora) y la comorbilidad propia de cada paciente (factores de riesgo vascular, función respiratoria, cardíaca, renal, hepática, etc.).
El éxito o fracaso del tratamiento se juzgará sopesando la mejoría sintomática y los efectos adversos no deseados, una vez se haya alcanzado una dosis razonable. Debe advertirse que, en los ancianos con demencia, el efecto sintomático específico suele alcanzarse con dosis bajas, mientras que el aumento de dosis eleva el riesgo de sedación, mayor agitación y efectos adversos graves (caídas con fractura, aspiración, etc.). En caso de fracaso terapéutico con dosis bajas-intermedias, es preferible reconsiderar el diagnóstico sindrómico y sustituir–antes que añadir–el fármaco.
En los pacientes con respuesta satisfactoria, debe intentarse una retirada progresiva del fármaco, que se iniciará tras 1-2 semanas en el caso de las benzodiacepinas y tras 2-3 meses en el caso de los neurolépticos. Para los antidepresivos que muestren eficacia y tolerabilidad, el tiempo de tratamiento será de al menos un año. Si se observa recaída durante la retirada, puede volverse a la dosis previa, pudiendo optarse por períodos de tratamiento más largos, en especial en los pacientes con patología psiquiátrica previa, que pueden precisar tratamiento de por vida36.
8Asesoramiento y apoyo al cuidadorSatisfechos los aspectos directamente relacionados con el paciente, el círculo asistencial quedará abierto o incompleto si no se atienden las necesidades logísticas y psicológicas del cuidador49. La demencia del ser querido es el desencadenante de un proceso que provoca profundos cambios vitales en el cuidador. Cuando a la realidad interna personal de fortalezas y vulnerabilidades se le suma el tener que cuidar de las necesidades físicas y emocionales de un familiar, las vivencias psicológicas pueden ser de una elevada complejidad. Esta situación de estrés crónico puede provocar un desgaste o vaciamiento emocional, con importantes consecuencias psicológicas, físicas, sociales y económicas50 que repercuten en la persona con demencia y que alcanzan a todo el sistema familiar51.
Como en cualquier relación humana, para poder atender el proceso del cuidador de una persona con una enfermedad crónica, es necesario que el profesional ofrezca un tiempo de calidad para la entrevista que permita al cuidador expresarse con confianza y al médico captar las diferencias individuales de cada uno de sus pacientes y de los modos de reaccionar del cuidador. El médico no siempre está preparado o tiene la necesaria disposición y disponibilidad para captar las necesidades afectivas o los mecanismos psicológicos de los cuidadores. Para poder llevar a cabo un proceso de acompañamiento, puede ser útil que el profesional sea consciente de su experiencia personal con situaciones de sobrecarga. Captar las propias limitaciones y vulnerabilidades evita reacciones defensivas y predispone hacia una mayor escucha, empatía, apertura y disponibilidad en la relación de cuidado52,53.
Para poder llevar a cabo un asesoramiento y acompañamiento de calidad, es necesario ofrecer un encuadre de trabajo conjunto, con posibles visitas de seguimiento, en el que además del médico participen otros profesionales, en especial el psicólogo y el trabajador social. El cuidado de un familiar con demencia exige una atención permanente54, por lo que los profesionales deben permanecer atentos a los posibles mensajes de sobrecarga y deben también buscarla de forma activa (tabla 9). En función del grado de sobrecarga y del riesgo de desarrollo de patología psiquiátrica se desplegarán distintas estrategias o niveles de actuación55 (tabla 10).
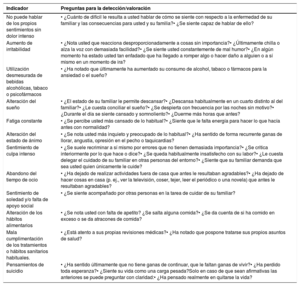
Indicadores de sobrecarga del cuidador
| Indicador | Preguntas para la detección/valoración |
|---|---|
| No puede hablar de los propios sentimientos sin dolor intenso | • ¿Cuánto de difícil le resulta a usted hablar de cómo se siente con respecto a la enfermedad de su familiar y las consecuencias para usted y su familia?• ¿Se siente capaz de hablar de ello? |
| Aumento de irritabilidad | • ¿Nota usted que reacciona desproporcionadamente a cosas sin importancia?• ¿Últimamente chilla o alza la voz con demasiada facilidad?• ¿Se siente usted constantemente de mal humor?• ¿En algún momento ha estado usted tan enfadado que ha llegado a romper algo o hacer daño a alguien o a sí mismo en un momento de ira? |
| Utilización desmesurada de bebidas alcohólicas, tabaco o psicofármacos | • ¿Ha notado que últimamente ha aumentado su consumo de alcohol, tabaco o fármacos para la ansiedad o el sueño? |
| Alteración del sueño | • ¿El estado de su familiar le permite descansar?• ¿Descansa habitualmente en un cuarto distinto al del familiar?• ¿Le cuesta conciliar el sueño?• ¿Se despierta con frecuencia por las noches sin motivo?• ¿Durante el día se siente cansado y somnoliento?• ¿Duerme más horas que antes? |
| Fatiga constante | • ¿Se percibe usted más cansado de lo habitual?• ¿Siente que le falta energía para hacer lo que hacía antes con normalidad? |
| Alteración del estado de ánimo | • ¿Se nota usted más inquieto y preocupado de lo habitual?• ¿Ha sentido de forma recurrente ganas de llorar, angustia, opresión en el pecho o taquicardias? |
| Sentimiento de culpa intenso | • ¿Se suele recriminar a sí mismo por errores que no tienen demasiada importancia?• ¿Se critica interiormente por lo que hace o dice?• ¿Se queda habitualmente insatisfecho con su labor?• ¿Le cuesta delegar el cuidado de su familiar en otras personas del entorno?• ¿Siente que su familiar demanda que sea usted quien únicamente le cuide? |
| Abandono del tiempo de ocio | • ¿Ha dejado de realizar actividades fuera de casa que antes le resultaban agradables?• ¿Ha dejado de hacer cosas en casa (p. ej., ver la televisión, coser, tejer, leer el periódico o una novela) que antes le resultaban agradables? |
| Sentimiento de soledad y/o falta de apoyo social | • ¿Se siente acompañado por otras personas en la tarea de cuidar de su familiar? |
| Alteración de los hábitos alimentarios | • ¿Se nota usted con falta de apetito? ¿Se salta alguna comida?• ¿Se da cuenta de si ha comido en exceso o se da atracones de comida? |
| Mala cumplimentación de los tratamientos o hábitos sanitarios habituales. | • ¿Está atento a sus propias revisiones médicas?• ¿Ha notado que pospone tratarse sus propios asuntos de salud? |
| Pensamientos de suicidio | • ¿Ha sentido últimamente que no tiene ganas de continuar, que le faltan ganas de vivir?• ¿Ha perdido toda esperanza?• ¿Siente su vida como una carga pesada?Solo en caso de que sean afirmativas las anteriores se puede preguntar con claridad:• ¿Ha pensado realmente en quitarse la vida? |
Elaborada a partir de Rojas et al., 200754.
Actuaciones del equipo de atención primaria ante los distintos niveles de sobrecarga del cuidador
| Acciones asistenciales | Actitud asistencial |
|---|---|
| Escuchar y acoger al cuidador | Atiende y valida |
| Escuchar y acompañar al cuidador con riesgo de desarrollar sobrecarga:1. Tener presentes y valorar los factores de riesgo o vulnerabilidad y las fortalezas en el proceso de cuidado2. Puede llevar a cabo el asesoramiento cuando existen evidencia de que los factores de riesgo o vulnerabilidad predominan sobre los factores protectores | Acompaña y asesora |
| Prevenir y orientar al cuidador ante la presencia de síntomas de sobrecarga:1. Acompañar, asesorar e intervenir en la persona que cuida a lo largo de todo el proceso de cuidado de un familiar2. Vigilar y atender los factores de riesgo de evolución patológica de los síntomas de estrés en el cuidador3. Compartir algunos procesos de sobrecarga con síntomas patológicos con el equipo de salud mental | Interviene y comparte |
| Intervenir directamente o derivando al cuidador:1. Ante la presencia de sobrecarga intentar intervenir para prevenirla si es posible o derivar a servicios psicosociales comunitarios o servicios especializados2. Si cumple los criterios de algún cuadro psicopatológico de las clasificaciones psiquiátricas habituales derivar al equipo de salud mental psicológicamente orientado | Interviene y deriva |
Adaptado de: Tizón 201755.
La sobrecarga del cuidador viene condicionada por factores del cuidador y del paciente, así como por la situación familiar y contexto socioeconómico. El conocimiento de estos factores facilitará el asesoramiento y abrirá múltiples vías de actuación.
8.1Factores familiares y del cuidadorEn el momento en el que se desencadena un proceso de demencia en un sistema familiar, existe en cada uno de sus integrantes una serie de vulnerabilidades y fortalezas previas. Algunos factores de vulnerabilidad del cuidador son su estado de salud (física y mental), la personalidad (p. ej., la hiperresponsabilidad y perfeccionismo, que se asocian a mayor tensión emocional) y las habilidades sociales y de comunicación (p. ej., la empatía y la escucha activa, que facilitan la obtención de ayuda). En la tabla 11 se describen factores que pueden influir en la presencia de malestar y sobrecarga en el cuidador, así como posibles modos de intervención.
Factores de sobrecarga y modos de actuación
| Expresión del cuidador | Factor | Posibles repercusiones | Cómo actuar |
|---|---|---|---|
| Expresión del cuidador | Factor | Posibles repercusiones | Cómo actuar |
| Siempre ha sido así, pero con la edad es peor | Conocimientos escasos de la enfermedad | No se buscan ayudas, ya que el paciente es el causante de lo quele pasaTrato inadecuado hacia la persona cuidada. Agresividad velada | Explicar que la causa de los síntomas se debe a la enfermedadPoner el foco en la relación de cuidado: lo que uno hace puede afectar al otroComentar la importancia de favorecer la independencia y autonomía |
| Cuando quiere lo hace… ¿me está tomando el pelo? | |||
| Las personas mayores con demencia son débiles o como niños | Estereotipos | La sobreprotección puede ocasionar alteraciones afectivas o conductuales en la persona cuidada | |
| ¡No doy abasto! Tengo que satisfacer todas sus necesidades en el instanteen que me lo pide | Creencias no adaptativas | No proporcionarse los autocuidados necesarios | Explicar la necesidad de poner límites a las demandas inadecuadas de nuestro familiar |
| Prefiero no contar a mi familia o amigos cómo me siento para no preocuparles | Acumulación de preocupacionesy tensión emocionalNo se reconocen pensamientos negativos y sentimientos ambivalentes (amor-odio, entereza-debilidad)Se evitan situaciones negativas | Dar un espacio de desahogo, comprensión a través de la escucha sin prejuicios o críticasSi se expresa alguna emoción ambivalente, reflejarla y decirle que es normal sentir conflictos internos a veces en el cuidado | |
| Yo estoy bien. me siento bien, de verdad (cara triste, baja los ojos) | |||
| Nadie puede cuidar a mi familiar como yo (o mis hijos) | Dificultad para aceptar ayuda familiar o comunitaria o para tomarse momentos de respiroSe favorece el “rol de cuidador” | Recordar y reconocer su derecho a mantener un espacio vital, físico y psicológico propioOfrecerles las ayudas que realmente necesitan | |
| Me siento mal si dedico tiempo para mí | Desconexión progresiva de las propias necesidades básicas (aficiones, alimentación, aseo)Desgaste y pérdida de controlCulpa | ||
| Bueno, cuando yo ya no pueda. buscaré ayuda | |||
| Es que solo está tranquilo conmigo | Presencia de SPCD | Conductas evitativasSentimientos ambiguosTensión emocionalInsomnioSentimientos de indefensión | Compartir que la situación difícil que viven no necesariamente tiene que impregnar todas las vivencias o momentos de su vidaInformar sobre la existencia de pautas que se pueden aprender y ayudan a manejar algunos comportamientos difíciles |
| En cuanto se queda solo en casa se va a beber al bar (la familia lo sabe, pero no toman la iniciativa para que el paciente no se quede solo) | |||
| Mis hijos me dicen que ya tienen bastante con todo lo que tienen encima | Actuaciones familiaresy sociales | La falta de disposición familiar o social predispone a las crisis y conflictos familiares y resta ayuda en la toma de decisiones y búsqueda de recursosAislamiento en el cuidador principal | Proporcionar información sobre lo positivo de recibir ayuda y compartir las tareas de cuidado con otros familiares, profesionales o servicios (centro de día, ayuda a domicilio, residencia, asociaciones de Alzheimer)Hay más personas que están viviendo esta situación que te pueden ayudar. Decirle que no está solo |
| Cuando hablo con ellos solo me dicen qué y cómo tengo que hacer las cosas. Me siento peor y no valorado | |||
| Nuestras amistades han dejado de llamar para quedar con nosotros |
Ante una situación de riesgo o leve sobrecarga, se ofrecerán los diferentes dispositivos que existen para el apoyo y asesoramiento al cuidador de una persona con demencia (p. ej., servicios sociales y asociaciones de familiares). Se ha demostrado que cuanto antes participan los cuidadores y las familias en los servicios y programas de intervención en los que se les proporciona información sobre la enfermedad, cómo cuidar y cuidarse56, dinámica de grupos50 o trabajo directo con el sistema familiar y su funcionamiento57, más útiles resultan estos programas. Además, como ya se ha comentado, diferentes TNF dirigidas al cuidador han mostrado efectos positivos tanto sobre el cuidador como sobre la persona cuidada, con reducciones significativas en la agitación39,45,47,58,59.
Si el profesional decidiera el acompañamiento desde atención primaria (p. ej., el cuidador tiene mucha confianza con el médico, no puede, o no desea acudir a otros servicios), deberá estar atento a los indicadores de aumento de la sobrecarga y ser siempre prudente en sus intervenciones.
8.2Factores de la persona cuidadaComo ya se ha expuesto, la demencia disminuye las capacidades cognitivas de la persona colocándola en una situación de vulnerabilidad y estrés, que provoca la aparición de reacciones desproporcionadas o inadecuadas ante estímulos, que en ocasiones normales no se presentarían51. La existencia de SPCD puede ser producto directo del daño neurológico, un indicador de falta de bienestar, el resultado de una adaptación de la persona enferma para responder a un problema, o una suma de factores60 (fig. 1).
En ocasiones, la persona con demencia desarrolla una dependencia psicológica del cuidador, claramente disfuncional, demandando constantemente su atención. Estas reacciones pueden deberse a la presencia de estímulos o experiencias vividas como amenazantes, desesperanzadoras o inesperadas, o estar retroalimentadas por actitudes sobreprotectoras derivadas de pensamientos disfuncionales o creencias no adaptativas del cuidador (tabla 11). El profesional debe permanecer alerta para evitar esta situación que, una vez establecida, es muy difícil de romper.
En la atención a las personas con demencia, el foco debe estar tanto en el paciente como en el cuidador, ya que la calidad de vida de ambos está totalmente entrelazada. Asumiendo las limitaciones derivadas de la enfermedad, debe cultivarse la comunicación, la empatía y el agradecimiento, como bálsamos de prevención y tratamiento de la agitación.