- •
Existen enfermedades que van a alterar la capacidad de las personas para ingerir sólidos y/o líquidos. En estos casos es necesario adaptar la textura de los mismos para evitar complicaciones.
- •
La textura de un alimento es el conjunto de características de este, que percibimos a través de la masticación, el tacto, la vista y el oído.
- •
Es necesario utilizar dietas de textura modificada (DTM) en las alteraciones de la masticación, la disfagia y cirugías de tracto gastrointestinal.
- •
Antes de usar DTM debemos realizar una anamnesis dirigida, una exploración física básica y pueden utilizarse instrumentos de cribado como el EAT10 u otros como el MECV-V para evaluar la seguridad de la deglución.
- •
Las DTM para sólidos tradicionales, elaboradas de forma artesanal, tienen un menor coste económico, pero pueden asociarse a ingestas subóptimas.
- •
Las DTM para sólidos industriales en sus múltiples formas (alimentos deshidratados, liofilizados, pasteurizados o esterilizados) tienen mayor duración, fácil preparación y mejor adecuación nutricional, pero son más costosas.
- •
En la disfagia para líquidos deben evitarse aquellos de consistencia fina como el agua, el caldo o las infusiones. No se recomienda el uso de gelatinas porque pueden licuarse en la boca y ser peligrosas para estos pacientes.
- •
En los pacientes con disfagia a líquidos se recomienda el uso de espesantes y agua gelificada.
- •
Solo los espesantes de primera gama están financiados por el Sistema Nacional de Salud.
- •
Revisiones sistemáticas concluyen, con un grado de recomendación B, que el uso de DTM y los espesantes para líquidos son recomendables para personas con disfagia crónica.
Palabras clave
El término textura proviene del latín y significa literalmente la disposición que tienen los hilos en una tela1. Aplicado a los alimentos, la textura es un atributo que junto al sabor, olor y aspecto conforma la calidad sensorial de un alimento2.
Se define textura de un alimento como el conjunto de características de este, que percibimos a través de la masticación, el tacto, la vista y el oído.
Para poder evaluar la textura de un alimento, debemos tener en cuenta sus principales propiedades:
- 1.
Dureza. Es la fuerza necesaria para deformar un alimento.
- 2.
Viscosidad. Es la resistencia de un líquido a fluir y se mide en poises (g/cm s).
- 3.
Cohesividad o grado de deformación del alimento antes de romperse.
- 4.
Adherencia. Es el esfuerzo que se requiere para separar la superficie del alimento de otra superficie.
- 5.
Elasticidad. Es la capacidad de recuperación de la forma tras aplicar una fuerza.
- 6.
Estructura. Es la percepción de la forma del alimento y de la orientación de partículas que lo conforman.
- 7.
Granulosidad. Valora las dimensiones y la forma de las partículas alimentarias.
- 8.
Humedad. Cantidad de agua que contiene un alimento, y que puede variar de un 60% a un 95% del mismo.
- 9.
Contenido graso del alimento.
Estas propiedades se clasifican en tres grupos: mecánicas, geométricas y de superficie.
2Utilidad de la modificación de la textura de los alimentos en medicinaLa comida y la bebida son imprescindibles para la supervivencia del hombre. Sin embargo, existen en medicina multitud de situaciones en las que estas se van a ver afectadas, bien por problemas en la masticación o por alteraciones en la deglución secundarias a enfermedades oncológicas, neurológicas, musculares o quirúrgicas.
Es necesario adaptar la textura de los alimentos y bebidas a las capacidades de las personas para ingerirlos. Si no se realiza esta adaptación, los pacientes afectados rechazarán su ingesta, lo que puede dar lugar a desnutrición y deshidratación o a sufrir consecuencias graves como atragantamientos o neumonías por aspiración3, a lo que hay que añadir los trastornos psicológicos y relacionales que esta situación origina.
3¿Cuándo es necesario realizar una dieta de textura modificada?Las dietas de textura modificada (DTM) están indicadas de forma temporal o permanente en los pacientes con:
- 1.
Alteraciones en la masticación por pérdida o inexistencia de piezas dentales, prótesis mal ajustadas, atrofia de la musculatura que interviene en la masticación o disminución de la saliva, entre otras.
- 2.
Dificultad para tragar o deglutir alimentos sólidos y/o líquidos de forma crónica por afectación de una o más fases de la deglución (disfagia).
- 3.
Cirugías del tracto gastrointestinal superior por obesidad u otras enfermedades.
De todas ellas, la situación más frecuente y que abordaremos principalmente es la disfagia. Es necesario realizar un recordatorio de la deglución y sus fases para comprender mejor la utilidad de las DTM.
La deglución es un complejo proceso en el que intervienen al menos seis pares craneales, los tres primeros segmentos de los nervios cervicales y los 26 músculos de la boca, faringe y esófago. Consta de tres fases: oral, faríngea y esofágica4:
Fase oral (voluntaria): incluye la masticación, la formación del bolo alimenticio y la propulsión de este hasta la faringe.
Fase faríngea (involuntaria): se produce una elevación del paladar blando, cierre de las cuerdas vocales y peristalsis faríngea hacia la hipofaringe con apertura del esfínter cricofaríngeo.
Fase esofágica (involuntaria): la relajación del esfínter cricofaríngeo permite el paso de los alimentos de la faringe al esófago, y la apertura al final del esfínter esofágico inferior los introduce en el estómago.
La alteración en cualquiera de estas fases puede producir disfagia. Anatómicamente, estos trastornos se dividen en dos tipos: disfagia orofaríngea y disfagia esofágica, según el lugar donde se origine la alteración. Su etiología es multifactorial (tabla 1). La disfagia orofaríngea o disfagia de transición se caracteriza por una dificultad para iniciar la deglución; con un peor manejo de los líquidos puede aparecer regurgitación nasal y tos o disnea después de intentar tragar. En la disfagia esofágica suele existir una dificultad mayor para los sólidos, y esta se produce segundos después de iniciar la deglución5.
Causas de disfagia
| Disfagia orofaríngea | Disfagia esofágica |
|---|---|
| 1. Neurológicas• Tumores• Síndrome de Guillain-Barré• Esclerosis múltiple• Trastornos del movimiento• Esclerosis lateral amiotrófica• Deterioro cognitivo mayor2. Infecciosas• Sífilis• Víricas3. Metabólicas• Alteraciones tiroideas• Síndrome de Cushing4. Estructurales• Tumores de la cavidad oral y faringe | 1. Mecánicas• Tumores• Esofagitis• Divertículos• Poscirugía• Masas extrínsecas (mediastino, aorta)2. Trastorno de la motilidad• Acalasia• Enfermedad de Chagas• Funcional |
Modificada de Cook24.
El conocimiento de estas fases nos puede ayudar a realizar DTM más ajustadas a las necesidades de nuestros pacientes. Los pacientes con problemas linguales tienen una mayor dificultad para tragar alimentos sólidos que líquidos. Si lo que ocurre es un retraso en el inicio del reflejo de la deglución, el paciente tendrá más problemas con los líquidos que con los sólidos, ya que los primeros van hacia la vía aérea antes de que el reflejo se produzca. Si la disfagia es de origen esofágico, los alimentos sólidos serán los primeros que nuestro paciente no podrá deglutir y tendrá una sensación de “atascamiento”.
4Valoración previa al uso de dietas de textura modificadaCuando nos enfrentamos a un paciente con dificultad para comer o beber, en un gran número de ocasiones solemos conocer la etiología de esta patología mediante pruebas complementarias que el paciente ya se ha realizado y que no son el objetivo de este artículo. Pero en otras circunstancias (la mayoría debidas a la situación basal del paciente), estas pruebas no se pueden realizar y es necesario llevar a cabo una aproximación de esta dificultad del paciente “a pie de cama” y hacer un abordaje nutricional.
Para ello debemos realizar una anamnesis adecuada sobre los síntomas que nos puedan orientar sobre su existencia, como toser o estornudar durante la ingesta, mantener la comida o bebida más tiempo en la boca (más de 5 segundos), presencia de residuos tras la ingesta, babeo o disnea, sin olvidar que hasta en el 40% de los pacientes puede ser asintomática. Si la causa es la disfagia, se ha de intentar diferenciar entre disfagia orofaríngea y esofágica y, por último, averiguar si esta dificultad es para sólidos, para líquidos o ambos. Es necesaria una exploración física básica sin olvidar la valoración neurológica, el estado cognitivo y la exploración de la boca. Para ayudar en esta evaluación se han descrito test de cribado como el EAT-106 (tabla 2) y otros para evaluar la eficacia y seguridad de la deglución y detectar si es posible aspiraciones silentes. Los más usados son el Toronto BeDside SwaLlowing Screening Test (TOR-BSST) y sobre todo el Método de Exploración Clínica Volumen-Viscosidad (MECV-V)7,8.
EAT-10 (Eating Assessment Tool. Cribado de la disfagia)
| Datos de filiación |
| Sexo |
| Edad |
| Fecha |
| Nombre |
| Apellidos |
| ObjetivoEl EAT-10 le ayuda a conocer su dificultad para tragar. Puede ser importante que hable con su médico sobre las opciones de tratamiento para sus síntomas. |
| InstruccionesResponda cada pregunta escribiendo el número de puntos (0, 1, 2, 3, 4) que más se acerca a su situación. |
| ¿Hasta qué punto usted percibe los siguientes problemas?1. Mi problema para tragar me ha llevado a perder peso |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 2. Mi problema para tragar interfiere con mi capacidad para comer fuera de casa |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 3. Tragar líquidos me supone un esfuerzo extra |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 4. Tragar sólidos me supone un esfuerzo extra |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 5. Tragar pastillas me supone un esfuerzo extra |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 6. Tragar es doloroso |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 7. El placer de comer se ve afectado por mi problema para tragar |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 8. Cuando trago la comida se pega en mi garganta |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 9. Toso cuando como |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| 10. Tragar es estresante |
| 0=ningún problema |
| 1 |
| 2 |
| 3 |
| 4=es un problema serio |
| Puntuación: sume el número de puntos y escriba la puntuación total (máximo 40 puntos).¿Qué hacer a continuación?Si la puntuación total que obtuvo es mayor o igual a 3, usted puede presentar problemas para tragar y debe acudir a su médico. |
Modificada de Belafsky et al.25.
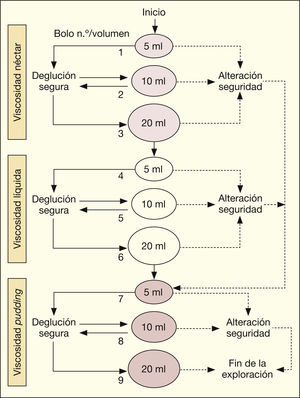
EL MECV-V (fig. 1) es un método sencillo que consiste en utilizar bolos alimentarios de tres viscosidades diferentes: néctar (los líquidos pueden beberse en una taza o con ayuda de una pajita), líquido y pudding (debe ingerirse con cuchara) y tres volúmenes (5ml, 10ml y 20ml) en orden creciente de dificultad; si el paciente presenta algún signo de alteración de la deglución, la prueba se detiene y se prueba con textura pudding o se finaliza la exploración, todo ello realizado bajo monitorización con pulsioxímetro. Este método tiene una sensibilidad del 94% y una especificidad del 88% para la disfagia orofaríngea y una sensibilidad del 91% para la aspiración. Da información sobre la viscosidad a la que se deben administrar los sólidos y los líquidos y el volumen que el paciente tolera9.
5Recomendaciones higiénico-dietéticas para el paciente con disfagiaCon anterioridad al inicio de la ingesta, los sanitarios debemos conocer e informar a los pacientes o a sus cuidadores sobre una serie de recomendaciones generales y precauciones que deben tener en cuenta antes de comer o beber10 (tabla 3).
Recomendaciones generales para el paciente con disfagia
| 1. Comer en un entorno tranquilo sin ruidos, sobresaltos ni prisas |
| 2. Comprobar que el paciente ha tragado todo el alimento, antes de introducir otro |
| 3. Poner al paciente en una posición adecuada:• En el paciente sentado: la espalda ligeramente hacia delante y los pies tocando el suelo, y si es necesario utilizar un cojín en la nuca• En el paciente encamado: cabeza y cuerpo levemente flexionado hacia delante con rodillas flexionadas 15° y la cabecera formando un ángulo de 45° |
| 4. Estar atento en todo momento al paciente, a su voz (el alimento puede depositarse en las cuerdas vocales), a su respiración, etc. |
| 5. Intentar que coma más a primera hora, ya que por la noche puede estar cansado |
| 6. Presentar los platos de forma atractiva, sin excesivos condimentos y a la temperatura adecuada |
| 7. Repartir la ingesta en 5 o 6 tomas |
| 8. Mantener al paciente erguido al menos 30 minutos después de comer |
| 9. Procurar una buena higiene bucal |
Antes de describir cada una de ellas, debemos tener en cuenta las siguientes consideraciones:
- 1.
Usar cantidades pequeñas.
- 2.
No mezclar texturas sólidas y líquidas (tabla 4).
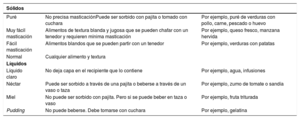
Tabla 4.Niveles de textura de sólidos y líquidos en el tratamiento de la disfagia
Sólidos Puré No precisa masticaciónPuede ser sorbido con pajita o tomado con cuchara Por ejemplo, puré de verduras con pollo, carne, pescado o huevo Muy fácil masticación Alimentos de textura blanda y jugosa que se pueden chafar con un tenedor y requieren mínima masticación Por ejemplo, queso fresco, manzana hervida Fácil masticación Alimentos blandos que se pueden partir con un tenedor Por ejemplo, verduras con patatas Normal Cualquier alimento y textura Líquidos Líquido claro No deja capa en el recipiente que lo contiene Por ejemplo, agua, infusiones Néctar Puede ser sorbido a través de una pajita o beberse a través de un vaso o taza Por ejemplo, zumo de tomate o sandía Miel No puede ser sorbido con pajita. Pero si se puede beber en taza o vaso Por ejemplo, fruta triturada Pudding No puede beberse. Debe tomarse con cuchara Por ejemplo, gelatina Adaptada de: Méndez-Sánchez26.
- 3.
Si el problema es la reducción de los movimientos linguales, las texturas deben ser ligeras.
- 4.
Si hay regurgitación nasal, se deben usar texturas espesas.
- 5.
Si hay retraso en el reflejo deglutorio, usar texturas espesas y de alto contenido en agua. También se pueden emplear helados fríos o sabores ácidos que provocan estimulación sensorial.
- 6.
Listado de los alimentos no recomendados (tabla 5).
Tabla 5.Listado de alimentos no recomendados en la disfagia
Líquidos Agua, café, té u otras infusiones Alimentos 1. Quesos calientes o fundidos 2. Cereales secos 3. Pan tostado o blando de molde 4. Bollería (magdalenas, bizcochos) 5. Verduras crudas 6. Frutas crudas y duras 7. Carne en trozos 8. Pescados secos con espinas 9. Frutos secos (nueces, almendras, etc.)
Las DTM pueden obtenerse de dos maneras: las que se realizan de forma tradicional con alimentos triturados y las que utilizan preparados comerciales.
6.1.1Dieta de textura modificada tradicionalSon aquellas elaboradas de forma artesanal mediante la preparación de los alimentos de una dieta habitual que son tratados mediante diferentes técnicas (cocción, triturado, picado, etc.).
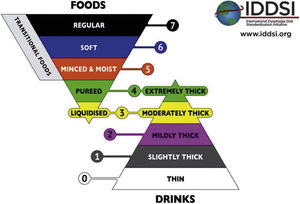
Sin embargo, existe un problema importante y es que no hay una terminología única ni definiciones estandarizadas para alimentos y líquidos con textura modificada11. En un intento de paliar esta circunstancia se creó, en 2012, la International Dysphagia Diet Standardization Initiative (IDDSI)12 (fig. 2), que define las texturas para sólidos clasificadas en cinco niveles de menor a mayor viscosidad: licuada, puré, picada y húmeda, suave y de tamaño reducido, de fácil masticación y normal:
- 1.
Licuada o moderadamente espesa (nivel 3). Puede beberse en vaso o tomarse con cuchara. Necesita cierto esfuerzo para ser succionada mediante pajita, puede deglutirse sin masticar y tiene una textura homogénea. Se usa cuando el control lingual es insuficiente para manejar bebidas poco espesas y cuando se tiene dolor al deglutir. Se incluyen en este grupo alimentos para bebés, salsas y caldos y almíbar de frutas.
- 2.
Puré o extremadamente espesa (nivel 4). Se lleva a la boca con cuchara, no puede beberse ni succionarse, no necesita masticación, no tiene grumos ni es pegajosa. Requiere mayor esfuerzo que el nivel 3. Es adecuada si se tiene dolor al masticar, si hay prótesis dentales mal ajustadas o falta de piezas dentales, reducción en la función de la lengua para masticar, alteración en la contracción faríngea o estenosis esofágica13. No es útil para alimentos que requieren masticación. Se incluyen alimentos como purés de carne o cereales espesos.
- 3.
Picada y húmeda (nivel 5). Se come con cubiertos, es blanda, húmeda y puede tener pequeños grumos (4mm). Requiere masticación, aunque esta sea mínima, y puede usarse en alteraciones dentales. Alimentos como la carne picada, el pescado en salsa, frutas aplastadas y escurridas, cereales espesos y blandos son ejemplos de esta textura.
- 4.
Suave y tamaño bocado (nivel 6). Se come con tenedor y cuchillo. Requiere masticación, control y fuerza lingual. El tamaño bocado suele ser en adultos de 1,5cm. Uso en alteraciones dentales. Alimentos pertenecientes a este grupo son la carne cocinada suave en trozos pequeños, pescado y guisos cocinados y reducido a piezas pequeñas, frutas aplastadas, vegetales cocidos al vapor y troceados, cereales suaves, arroz en su punto.
- 5.
En el nivel 7 distingue dos subniveles:
- a)
La dieta regular que es la dieta normal sin restricciones de texturas.
- b)
La dieta de fácil masticación que utiliza texturas suaves y tiernas. Requiere habilidad para morder y masticar. Debe evitarse el uso de alimentos duros, correosos o fibrosos como vegetales crudos, frutos secos, huesos de animales o pescados con espinas.
- a)
Clasificación de la textura de alimentos sólidos y líquidos según la IDDSI12.
Además, existe un grupo de alimentos llamados transitivos cuya característica fundamental es que su textura es cambiante al aplicar humedad o temperatura. Se utilizan sobre todo para rehabilitar habilidades en la masticación, y dentro de ellos tenemos hielo picado y algunas galletas o mantequillas.
Estas dietas presentan ventajas e inconvenientes. Como ventajas, el menor coste económico y el uso de ingredientes naturales; como inconvenientes, la pérdida de las características organolépticas de la comida triturada y que la presentación poco apetitosa suele asociarse a una menor aceptación por parte del paciente y secundariamente a una ingesta subóptima que puede no cubrir las necesidades nutricionales de los pacientes, lo que llevaría a la desnutrición.
Por ello es importante en las DTM intentar individualizar estas dietas en función del paciente, su comorbilidad, sus deseos y el momento evolutivo de su enfermedad, ya que, de no ser así, como se objetiva en algunos estudios14, se produce disminución de la ingesta y problemas nutricionales.
6.1.2Dieta de textura modificada a base de preparados comercialesLos alimentos dirigidos de forma específica a pacientes con disfagia han tenido una gran evolución en los últimos años. La industria alimentaria ha desarrollado multitud de productos para estos pacientes, como desayunos y meriendas a base de cereales, postres lácteos o compotas de frutas, y sobre todo alimentos con textura puré para las comidas principales15.
Los purés, aunque parecidos en sus características nutricionales, tienen diferentes características técnicas y de preparación. Se pueden presentar en varios formatos según la técnica utilizada para su producción.
6.1.3DeshidratadosLa deshidratación es un procedimiento de conservación de alimentos que elimina la totalidad del agua libre mediante evaporación, lo que origina una disminución del tamaño del alimento manteniendo su sabor y olor. Este proceso inhibe la actividad microbiana y reduce la actividad enzimática, con lo que se consigue menor riesgo de contaminación y alargar la vida útil del alimento hasta 24 meses cerrado. Sin embargo, cuando se abre, solo tiene 30 días de vida útil. Se reconstituye con agua y el ingrediente que le aporta viscosidad es el algodón de maíz modificado. Estos alimentos pueden tener trazas de soja o huevo, están exentos de gluten y lactosa y están regulados por normativa europea16.
6.1.4LiofilizadosLa liofilización es un método de desecación en el que se elimina el agua por congelación del producto húmedo y posterior sublimación en condiciones de vacío. Esta técnica se usa en la industria alimentaria porque proporciona productos de fácil manejo, elevada estabilidad y conservación de sus características nutritivas y organolépticas. Tienen la misma vida útil que los productos deshidratados. Suelen usar el puré de patata para obtener la viscosidad adecuada. Se reconstituyen siguiendo las instrucciones del fabricante. Pueden contener soja y huevo, pero están exentos de lactosa.
6.1.5PasteurizadosLa pasteurización es una técnica para la conservación de productos líquidos basado en diferentes grados de temperatura y tiempo que no deben superar los 85°C ni las 2 horas, y tras esto hay que enfriar rápidamente el producto a 4°C17. Mantiene los valores nutritivos, el sabor y el olor de los alimentos. Dado que no consigue eliminar todas las bacterias, ya que a diferencia de la esterilización no destruye las esporas de los microorganismos, deben mantenerse refrigerados entre 3 y 6 grados y tras abrirlos deben ser consumidos en 3 o 4 días, aunque cerrados pueden tener una vida útil de hasta 60 días. Suelen usar ingredientes como carne, pescados o verduras. Para su uso se calientan sin abrir el sellado térmico y pueden contener trazas de huevo o pescado. Están exentos de gluten y lactosa.
6.1.6EsterilizadosLa esterilización es un proceso para conservar los alimentos que es capaz de destruir el 90% de los microorganismos. Para ello se utilizan temperaturas superiores a 100°. Como inconvenientes, pueden perderse vitaminas de los grupos B y vitamina C y originar leves cambios en el sabor y color del alimento. Para su uso solo necesitan ser calentados. Utilizan, para conseguir la adecuada viscosidad, almidón modificado y maltodextrina. Pueden contener trazas de soja y algunas variedades contienen gluten. No contienen lactosa.
Respecto a los pures de frutas, se obtienen triturando la fruta para después termosellarla y esterilizarla, con lo que se consigue una duración de más de 6 meses cerrada sin necesidad de refrigerarla. No contienen alérgenos. Por último, existen cereales deshidratados a base de harinas hidrolizadas que necesitan leche o agua para ser reconstruidas. Existen preparados comerciales sin gluten y pueden tener, según marcas, trazas de soja o leche.
Las ventajas de estas DTM de origen industrial son la larga vida media de los productos, su preparación en la cocina más rápida y fácil que las DTM tradicionales, mayor garantía higiénica y de adecuación a las necesidades nutricionales, el cálculo exacto del número de raciones útiles y su mayor inconveniente es el coste económico18.
6.1.7LíquidosLa IDDSI (fig. 2) clasifica la textura de los líquidos en:
0. Textura fina. Fluye como el agua, puede beberse mediante cualquier vaso, paja o tetina. Se propone como marcador de la habilidad funcional para manejar de forma segura los líquidos.
1. Ligeramente espesa. Mas espesa que el agua. Su textura se parece a las fórmulas infantiles antirreflujo.
2. Poco espesa. Se derrama de una cuchara con rapidez. Requiere esfuerzo para ser succionada. Útil si el control lingual se encuentra disminuido.
3. Moderadamente espesa, que equivale a la textura licuada de los sólidos.
4. Extremadamente espesa, que se solapa con la textura puré de los sólidos.
Si las personas tienen dificultades para tragar líquidos, deben evitarse aquellos que tengan una consistencia fina como el agua, el caldo o las infusiones. Tradicionalmente se han usado recursos caseros a base de almidón; su problema es que no espesan a cualquier temperatura y alteran el sabor de los líquidos. Se ha intentado conseguir que los pacientes con disfagia a líquidos se hidraten usando gelatinas, ya que 500g de gelatina equivalen a un litro de agua. Sin embargo, debemos tener precauciones en su uso, ya que diferentes estudios han comprobado que a temperaturas superiores a los 20 grados se produce un rápido cambio sólido/líquido de la gelatina que hace que esta se licue en la boca, lo que puede ser peligroso en estos pacientes, por lo que no son aptas para ellos.
6.1.9IndustrialesEn los pacientes con disfagia a líquidos se utilizan habitualmente espesantes. Estos son polímeros que añadidos a los líquidos permiten aumentar su viscosidad y facilitar así su deglución19.
6.1.9.1TiposTenemos diferentes tipos de espesantes: los clásicos de primera y segunda gama y las aguas gelificadas:
- •
Espesantes:
- –
Espesantes de primera gama. Se realizan a base de almidón de maíz modificado o maltodextrina que se puede mezclar con todo tipo de bebidas, pero la textura que producen es algo granulada, o bien mezclando almidón y gomas que tienen una textura sin grumos y transparentes, lo que los hace más atractivos.
- –
Espesantes de segunda gama. Están compuestos exclusivamente a base de gomas. Las más utilizadas son la goma guar, la goma xantana, la goma tara y los carragenanos. Se diferencian de los primeros en que necesitan menor cantidad de producto para conseguir espesar, y en que tienen una textura mejor y alteran menos la apariencia visual y el sabor de los líquidos. Además, son capaces de espesar cualquier líquido y a cualquier temperatura, lo que facilita la hidratación, por lo que son más recomendables que los de primera gama.
- –
- •
Aguas gelificadas. Se diferencian de los espesantes en que estas aguas son capaces de mantener su viscosidad y textura al introducirlas en la boca. Estos productos incluyen agentes como almidón de maíz modificado, carragenanos o citrato cálcico, entre otros responsables de sus propiedades organolépticas.
Está regulada por el Real Decreto (RD) 1205/2010, de 24 de septiembre que fija las bases para la inclusión de los alimentos dietéticos para usos médicos especiales en la prestación con productos dietéticos del Sistema Nacional de Salud y para el establecimiento de sus importes máximos de financiación20. En uno de sus apartados, el RD trata de los módulos espesantes: “Son productos compuestos únicamente por almidones modificados (excluye las gomas), aunque pueden llevar fibra. Su presentación es en forma de polvo y su sabor es neutro. Están destinados exclusivamente a aumentar la consistencia de los alimentos líquidos en enfermos con disfagia neurológica, o excepcionalmente motora, con el fin de tratar de evitar o retrasar el empleo de sonda nasoentérica o gastrostomía, cuando dichos enfermos tienen posibilidad de ingerir alimentos sólidos sin riesgo de aspiración, pero sufren aspiración o corren riesgo de sufrirla, si ingieren alimentos líquidos, que no pueden ser espesados con alternativas de consumo ordinario”.
6.1.9.3¿Cómo se preparan?Debe iniciarse su preparación añadiendo el espesante al líquido poco a poco. El motivo es que no todos los productos espesan a la misma velocidad y tiempo, y de esta forma se puede conseguir la viscosidad adecuada.
Para evitar grumos, se recomienda mezclar el líquido y el espesante en un recipiente que tenga tapa para agitar la mezcla con fuerza.
Se han de utilizar líquidos algo templados porque se mezclan mejor con el espesante.
La mayoría de los espesantes tienen sabor neutro, pero si este modifica el sabor del líquido a espesar, se puede mezclar con zumos o caldos que añadan sabor.
6.1.9.4VentajasReducen las aspiraciones traqueobronquiales.
6.1.9.5InconvenientesEn algunos estudios se objetiva que su uso incrementa el riesgo de deshidratación, debido a la mayor dificultad para deglutirlos y al menor cumplimiento de los pacientes al incrementar la viscosidad de los líquidos.
6.1.9.6EvidenciaExisten revisiones sistemáticas que concluyen, con un grado de recomendación B, que el uso de DTM y los espesantes para líquidos son recomendables para personas con disfagia crónica, ya que mejoran su estado nutricional.
7Algunas consideraciones de las dietas de textura modificada en situaciones específicas7.1AncianoEn las personas mayores, debido a los cambios asociados al envejecimiento que también afectan a la deglución, como es una disminución de la presión lingual, una fase oral prolongada, cierre tardío de la laringe o dificultad para ingerir grandes volúmenes, se pueden presentar cuadros de disfagia sin que estos estén asociados a ninguna enfermedad: es lo que se denomina “presbifagia primaria” y que pueden ser susceptibles de usar DTM.
7.2Enfermedad de ParkinsonEntre un 32% y un 80% de los pacientes con enfermedad de Parkinson presentan disfagia21. Además, tiene algunas características especiales, debido a que en ella se suman síntomas neurodegenerativos, motores y los tratamientos con levodopa. En estos pacientes, cuando aparecen fluctuaciones motoras debido a que los aminoácidos neutros de cadena larga compiten con la levodopa, se han propuesto dietas de redistribución (menos proteínas en desayuno y comida y más en la cena) para disminuir este efecto, y esto debe también aplicarse a las DTM.
7.3Cirugía bariátricaLa cirugía bariátrica es uno de los tratamientos utilizados en la obesidad mórbida. En el postoperatorio de la misma es necesario realizar una dieta por etapas que pueda, junto a los suplementos vitamínicos, satisfacer las necesidades nutricionales básicas y que va a requerir modificar la textura de los alimentos para conseguir una tolerancia progresiva a los mismos22,23. Las primeras etapas suelen realizarse en el hospital; sin embargo, las posteriores las realiza el paciente en el domicilio. Las diferentes etapas de la dieta en esta patología son:
- 1.
Líquidos claros, bajos en energía, sin azúcar y con una ingesta menor de 200ml/h, proporcionando 30-50ml cada 4-6 horas.
- 2.
Líquidos proteicos combinando un 50% de líquidos claros con un 50% de líquidos generales. Evitar jugos con néctar o semillas. Administrar 1.500-1.800ml/día. Añadir 30g de proteínas.
- 3.
Puré picado fino (tercera semana tras cirugía). Usando verduras sin almidón cocidas sin piel, semillas ni membranas. Evitar cereales integrales y vegetales fibrosos. Porciones de un cuarto de taza.
- 4.
Dieta blanda (cuarta y quinta semanas tras cirugía). Se pueden usar líquidos completos. Porciones de una taza y separar los líquidos de los sólidos 30 minutos. Probar tolerancia a diferentes alimentos y si alguno no se tolera intentarlo de nuevo pasados 4 semanas.
- 5.
Dieta sólida regular a partir de la séptima semana.
El médico de familia debe conocer las DTM, tipos, indicaciones, contraindicaciones y evidencia, para ofrecer mejor tratamiento e información a los pacientes con dificultades en la deglución y sus cuidadores.