Una vez valorada la situación clínica del paciente, el equipo médico debe iniciar una comunicación proactiva con el enfermo y su familia para formalizar la desactivación del desfibrilador automático implantable (DAI) con el fin de evitar choques eléctricos dolorosos y el consiguiente sufrimiento.
Es una decisión del paciente o de las personas en las que el paciente delegue los cuidados. La decisión de desactivar el dispositivo puede ser difícil para el paciente; deberá disponer del tiempo para pensar y consultar todas las dudas.
El médico de familia y/o paliativista debe explicar con claridad que la desactivación del DAI no implica la muerte inmediata, no implica remoción quirúrgica, dolor ni incomodidad.
Desactivar un DAI no es un acto de eutanasia ni de suicidio asistido. Es limitación del esfuerzo terapéutico.
La desactivación se realiza en el servicio de cardiología o electrofisiología y debe ser programada junto al equipo que ha indicado su implantación. La desactivación se realizará en el contexto de las medidas paliativas dirigidas a evitar sufrimiento.
Palabras clave
El desfibrilador automático implantable (DAI) es un dispositivo efectivo en el tratamiento de las arritmias malignas que provocan muerte súbita; sin embargo, en circunstancias como la situación de final de vida, llega el momento de decidir la desactivación de este dispositivo. En pacientes en esta situación, las descargas eléctricas que puede generar el DAI activado provocan dolor y angustia1.
En Europa, el 96% de los hospitales no ofrecen consejo sobre qué decisiones tomar sobre estos dispositivos1,2. Únicamente en el 25% de los casos, los médicos tienen una conversación con los pacientes sobre este aspecto y, en su mayoría, dicha conversación tiene lugar en las últimas horas de vida1,2. Goldstein et al. comentan que este difícil tema debería ser discutido incluso antes de la implantación del DAI, cosa que rara vez ocurre3,4.
El 50% de los médicos tienen un conocimiento insuficiente de los aspectos legales, y más del 50% subestiman el impacto que pueden tener las descargas eléctricas en pacientes en agonía. Por dicha razón, casi todos los DAI permanecen activados en enfermos en situación de últimos días de vida1–6.
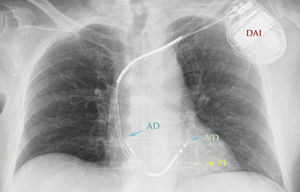
Caso clínicoPaciente de 66 años, con antecedentes de miocardiopatía dilatada y portador de DAI (Fig. 1) por disfunción ventricular grave (fracción de eyección: 25%), diagnosticado de cáncer vesical infiltrante en estadio IV con metástasis a varios niveles. El paciente fue valorado en su domicilio por su médico de cabecera y el equipo de paliativos, por hematuria resistente al tratamiento y delírium incipiente. Había recibido radioterapia con objetivo hemostásico que no fue eficaz, requirió transfusiones repetidas y la hematuria grave persistió con un declive clínico rápido.
En estas circunstancias–delírium secundario a enfermedad oncológica avanzada–, sin opciones de tratamiento activo, con un ECOG (Eastern Cooperative Oncology Group)=3, se propuso a su familia la desactivación del DAI, ya que la supervivencia del paciente dependía de la propia enfermedad y no del hecho de la desactivación. Es bien conocido que esta intervención no acorta la vida de los enfermos3,5–7.
El enfermo fue trasladado a la unidad de cardiología para desactivación del DAI y posteriormente ingresó en la unidad de cuidados paliativos, ya que la familia no quería que el paciente falleciese en casa.
El paciente continuó con este cuadro de delírium hiperactivo que requirió sedación paliativa, y falleció a las 48 horas de su ingreso en nuestra unidad.
Este caso es uno de los muchos que ingresan en las unidades de cuidados paliativos de manera creciente en los últimos años o que son valorados en domicilio en situación de final de vida con DAI activados.
Este paciente en particular pudo ser derivado para la reprogramación del DAI, pero es habitual que haya enfermos que se encuentren en domicilio o en centros que carecen de dicha infraestructura, y que por su situación clínica no toleran desplazamientos y mueren con el DAI activado porque se ha llegado demasiado tarde a reflexionar y a tomar esta importante decisión clínica.
Goldstein et al. mencionan que hasta un 27% de pacientes en fase terminal de su enfermedad recibieron terapia desfibrilante4 que ocasionó intenso sufrimiento, justamente por no haber planteado las conversaciones pertinentes en el momento adecuado.
El principio que debe regir la decisión de desactivar el dispositivo es el derecho del paciente al buen morir, evitando un incremento en el nivel de dolor y angustia3,6,7. Es una decisión ética y dentro del marco legal, considerada una forma de limitación del esfuerzo terapéutico1.
La decisión fue consensuada con sus hijos, haciendo hincapié en que era posible desactivar la función de cardioversión del DAI, pero continuaría con su función de marcapasos, y ese hecho no significaba la muerte en un periodo inmediato1,3,4.
Tanto el equipo sanitario como pacientes y familia deberían conocer que la desactivación de un DAI es una limitación de esfuerzo terapéutico que permite una muerte digna al evitar los choques eléctricos que pueden ocurrir al final de la vida.
Es necesario focalizar la atención sobre este tema cada día más frecuente, en el que no se ha avanzado en la comunicación médico-paciente ni en la toma de decisiones5,6. Se han desarrollado protocolos aislados y poco diálogo entre cardiólogos, médicos de familia y paliativistas para gestionar las decisiones adecuadas1,5. Es momento de establecer puentes que favorezcan la práctica de una medicina humanizada y centrada en el paciente.