- •
La fractura vertebral por compresión es la fractura osteoporótica más frecuente.
- •
A menudo pasa desapercibida clínicamente y es reconocida por una disminución de talla o un hallazgo radiológico causal.
- •
Es un importante predictor de nuevas fracturas vertebrales y de otras localizaciones.
- •
Tiene una importante repercusión en la calidad de vida de quien la padece.
- •
Se recomiendan ejercicios para fortalecer la musculatura paravertebral, extensora de la espalda y normas de higiene postural.
- •
Hay tratamientos farmacológicos que pueden reducir el riesgo de nuevas fracturas vertebrales en pacientes que ya han sufrido alguna.
Palabras clave
La fractura vertebral por compresión (aplastamiento vertebral) es considerada la fractura osteoporótica más común1. Puede causar dolor agudo y/o crónico, aunque a menudo pasa desapercibida y no es diagnosticada. Constituye un factor de riesgo independiente de nuevas fracturas vertebrales y de otras localizaciones, y se asocia a un exceso de mortalidad2. En la mayoría de los pacientes, el dolor remite en unas semanas, aunque en un porcentaje de ellos el dolor puede persistir durante más tiempo con discapacidad o incluso requerir ingreso hospitalario para controlar el dolor.
Recuerdo anatómico y biomecánicoLa función principal de la columna vertebral humana es resistir la carga compresiva para mantener la postura erguida, permitir los movimientos de flexión del tronco y proteger la médula espinal. El cuerpo vertebral y los discos intervertebrales son las estructuras principales que ayudan a cumplir estas funciones. El cuerpo vertebral posee alta rigidez que confiere resistencia para soportar la carga axial, y los discos intervertebrales permiten la movilidad mientras distribuyen la carga de compresión a los cuerpos vertebrales adyacentes. A medida que la columna envejece, la artrosis, la osteoporosis y la degeneración discal pueden alterar las propiedades de carga de la columna. En los movimientos de flexión, la concentración de estrés está situada en la parte anterior del cuerpo vertebral, la parte más débil y que con mayor facilidad se deforma. En la postura erguida y extensión, la más afectada es la posterior. La reducción de la resistencia del cuerpo vertebral puede deberse a osteoporosis, procesos infiltrativos u otros; y la fractura se produce cuando las cargas axiales y de flexión combinadas superan la resistencia del cuerpo vertebral3.
EpidemiologíaLa incidencia no está bien documentada4, en parte por la dificultad de reconocerla al no haber un traumatismo evidente en muchas ocasiones y la ausencia de trazo claro de fractura en la radiología, así como por la poca clínica que presentan.
A nivel global se estima que 1 de cada 4 mujeres mayor de 50 años sufrirá alguna fractura vertebral a lo largo de su vida. La probabilidad de sufrir fractura vertebral aumenta con la edad, de modo que a los 80 años la prevalencia sería de hasta el 50%. La prevalencia de fractura vertebral morfométrica (radiológica) en población general es mayor en los países del norte de Europa (26%) que en la Europa del Este (18%) y superior en Norteamérica (20-25%) que en Latinoamérica (11-19%)5.
En nuestro entorno, en estudios en población general, la prevalencia oscila del 4,3% en el estudio FRODOS en mujeres (del 17% al considerar las fracturas vertebrales leves)5bis al 20% en el estudio EVOS6. En hombres, la cohorte Camargo ha descrito una prevalencia del 12,9% en el grupo entre 50 y 54 años, que aumenta hasta el 32,6% en los hombres de más de 75 años7.
En Valencia8, la prevalencia en mujeres de 50 años o más era del 21,4% y del 9,7% para fracturas vertebrales moderadas y graves, siendo la edad un predictor significativo de fractura vertebral (en mayores de 75 años, la prevalencia era del 46,3%, mientras que en menores de 60 años era del 7,2%). Solo el 1,5% de las mujeres con fractura vertebral eran conocedoras de esta fractura.
Se estima que entre un 20% y un 30% de los pacientes atendidos en una unidad de fracturas o en servicios especializados9, por cualquier fractura por fragilidad, presentaban una fractura vertebral previa10.
Manifestaciones clínicasLa fractura vertebral puede reconocerse en el momento que se produce como: a) un dolor agudo a nivel dorsolumbar (las zonas más a menudo afectadas son las dorsales bajas y las primeras lumbares)11; b) un dolorimiento sordo persistente de baja intensidad; c) una disminución de la talla12 o d) por el hallazgo casual en una radiografía solicitada por otro motivo. Se considera que solo un tercio de las fracturas vertebrales se manifiestan clínicamente13, mientras que los dos tercios restantes permanecen asintomáticas o poco sintomáticas, y pasan desapercibidas por el paciente y por el clínico si no se está alerta (tabla 1).
A continuación, se describen estas diferentes formas de presentación.
Episodio de dolor agudoEste episodio sucede cuando la persona realiza una flexión brusca, levanta un peso, se incorpora de una silla o durante la realización de las tareas domésticas. También puede suceder tras un golpe de tos, al abrocharse los zapatos o espontáneamente14. Este dolor es agudo y vivo, obliga al reposo y se acompaña de una limitación importante en el rango de movimiento de la columna, particularmente de la flexión. Suele estar localizado en un punto o zona de la columna, si bien puede irradiarse en dirección anterior hasta el abdomen y la pelvis. Tras la fractura vertebral, la contractura paravertebral es palpable y a menudo visible. Normalmente no hay afectación neurológica. En los primeros días, el dolor puede persistir incluso durante el reposo; posteriormente adquiere características mecánicas, mejorando con el reposo y empeorando con la movilización y rotación del tronco, pero incluso al sentarse o permanecer erguido. Estos episodios de dolor agudo normalmente se resuelven en 4-6 semanas, pero en ocasiones el dolor se cronifica, sobre todo cuando las vértebras afectadas son múltiples y se altera la estática vertebral o se van sucediendo una tras otra. Durante los intervalos entre fracturas, los pacientes suelen permanecer asintomáticos, aunque algunos pueden quejarse de dolor de espalda, sobre todo cuando permanecen largo tiempo de pie.
Entre un 2% y un 10% de los pacientes requieren hospitalización15, habitualmente para el control del dolor.
Hay poca correlación entre el grado de colapso vertebral y la intensidad del dolor.
Dolor sordo, subagudo o crónicoEs un dolor insistente, más difícil de localizar en una zona concreta de la columna y más bien referido como una lumbalgia. Puede acompañarse de contractura de los músculos paravertebrales o piriformes u otras alteraciones de la estática dorsolumbar.
Disminución de la tallaSuele ser gradual con el paso de los años, aunque a veces puede apreciarse en unos meses y es indolora. Esta pérdida de estatura puede deberse a los aplastamientos vertebrales. En la exploración, permaneciendo de pie, habitualmente las puntas de los dedos de la mano suelen llegar a medio muslo. En estas pacientes, llegan a la parte inferior del muslo, o incluso a la rodilla. En los casos de múltiples aplastamientos vertebrales, la pérdida de altura puede llegar a ser de entre 10 y 20cm.
La presencia de varios acuñamientos en la columna torácica ocasiona una progresiva cifosis dorsal inferior (conocida como joroba de las viudas) y rectificación de la lordosis lumbar. Esta deformidad espinal progresiva hace que las últimas costillas puedan llegar a contactar con la pelvis, con reducción del espacio de la cavidad torácica, distensión abdominal y aumento de los pliegues cutáneos abdominales (en forma de acordeón). En las formas graves se puede producir basculación de la pelvis hacia delante, que ocasiona alteraciones en la marcha, problemas de incontinencia urinaria por alteración de los ejes y dolor lumbar crónico por contractura muscular. Algunos pacientes, con marcada cifosis, pueden quejarse de cefalea tensional, y rigidez dolorosa del cuello, por hiperextensión cervical al intentar levantar la cabeza para mejorar el campo visual (tabla 2).
Morbilidad asociada a la fractura vertebral
| Impotencia funcional con limitación para las actividades de la vida diaria |
| Afectación respiratoria. Disminución de la capacidad pulmonar. Patrón restrictivo |
| Afectación digestiva. Sensación de plenitud precoz. Reflujo esofagogástrico |
| Alteración del sueño, ansiedad y depresión, pérdida de autoestima |
| Alteración de la apariencia física (cifosis dorsal, rectificación lordosis lumbar, protrusión abdominal) |
Suele ser un método eficaz y a menudo infrautilizado para descubrir fracturas/deformidades vertebrales inadvertidas en pacientes asintomáticos16–18. Un estudio19 analizó con qué frecuencia los radiólogos referían sospecha de osteoporosis en sus informes y en qué porcentaje los clínicos aprovechaban la información para llegar a diagnosticarla. Se revisaron las radiografías y los informes de 3500 pacientes mayores de 50 años; los informes radiológicos hicieron referencia a la existencia de osteoporosis en un 20% de los casos potencialmente diagnosticables, y los informes clínicos lo hicieron en un 6,3%. Gehlbach et al.20 concluyen que solo 1 de cada 12 mujeres de 60 años o más hospitalizadas por cualquier motivo, con fractura vertebral radiológica, es correctamente identificada y así se refleja en su informe clínico. Más recientemente, otros autores encuentran resultados similares en pacientes hospitalizados por otros motivos21.
Tan importante como el dolor es la limitación funcional y la afectación incluso de la esfera psicosocial que puede acompañar a la fractura vertebral22. La pérdida de la independencia es una de las principales consecuencias de las fracturas en ancianos. Existe limitación funcional para realizar las actividades de la vida diaria (AVD), incluso en ocasiones para permanecer de pie, levantarse de una silla o abrir una ventana; también para las tareas domésticas, como cocinar, lavar o cargar la compra. En función de la gravedad y si la afectación es sencilla o múltiple, aumenta el número de días que deben permanecer encamados o con limitación de las actividades diarias por dolor23,24.
La alteración de la columna supone cambios en el aspecto físico, que en ocasiones constituyen una pérdida de autoestima, con aislamiento, ansiedad e incluso depresión. También es muy importante el miedo que tienen estos pacientes a caer y a presentar una nueva fractura que añadiría más limitaciones a su vida diaria.
Todos estos aspectos relacionados con la calidad de vida han sido analizados en diferentes trabajos25,26. Naves et al.27 concluyeron en su cohorte que en las mujeres la más afectada era la esfera psíquica, mientras que a los hombres les preocupaba más la limitación funcional.
Incluso en aquellos pacientes con fractura vertebral radiológica que desde el punto de vista clínico ha pasado inaparente existe, cuando se interroga a los pacientes, historia de dolor dorsal y limitación funcional, que es mayor cuanto más grave es la deformidad28.
Factores de riesgo de fractura vertebral osteoporóticaDiferentes estudios intentan saber si existen algunos factores de riesgo más relacionados con la posible aparición de una fractura vertebral29 que de otra localización.
En el estudio EVOS30, la edad, el antecedente familiar de osteoporosis o fractura, el antecedente personal de fractura previa, la disminución de peso y la actividad se asociaron con un aumento del riesgo de fracturas vertebrales en hombres y mujeres. Otros estudios en hombres han mostrado que el tabaquismo activo, el abuso de alcohol y la osteoporosis secundaria (fundamentalmente a glucocorticoides) son los principales factores de riesgo para fracturas vertebrales31. La presencia de una densidad mineral ósea (DMO) baja es, hoy por hoy, uno de los principales predictores independientes para presentar una fractura osteoporótica32. Los sujetos con fracturas vertebrales tienen habitualmente menor masa ósea que los sujetos sin fracturas, pero incluso tras el ajuste por la DMO se mantiene el incremento del riesgo de nuevas fracturas vertebrales y no vertebrales.
La fractura vertebral prevalente se ha mostrado como un potente predictor de nueva fractura vertebral y no vertebral33,34, independientemente de la masa ósea. Numerosos estudios han analizado este aumento del riesgo35,36 observando un mayor impacto sobre el riesgo de nuevas fracturas vertebrales (de 4 a 5 veces mayor riesgo de padecer una nueva fractura vertebral y el doble de sufrir una fractura de cadera, incluso tras el ajuste por edad y DMO). El riesgo de nuevas fracturas aumenta con el número y gravedad de las fracturas previas37. Si se compara con las que no han sufrido ninguna fractura, las que han sufrido dos o más fracturas vertebrales presentan hasta 7 veces más riesgo de sufrir una nueva fractura vertebral en el año siguiente.
Este aumento de riesgo es independiente de si el diagnóstico ha sido clínico o si ha sido un hallazgo radiológico casual. Y es elevado ya durante el primer año tras la fractura38,39.
La mortalidad aumenta hasta 8 veces a largo plazo, de manera similar a la fractura de cadera en comparación con la población sin fractura vertebral (general)40–43.
DiagnósticoLa radiología convencional es la mejor herramienta para identificar y confirmar las fracturas vertebrales44,45. Los radiólogos deben informar las fracturas como tales, evitando términos que conducen a la ambigüedad, como el de deformidad vertebral. Debe realizarse una radiografía de perfil de columna vertebral, idealmente de D4 a L4, centrada en D8 y L3.
Para la evaluación disponemos de diferentes técnicas:
- 1.
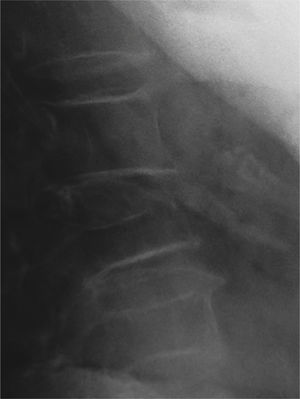
Evaluación visual: es la más empleada, depende de la experiencia del observador y tiene una baja reproducibilidad. Además de la forma del cuerpo vertebral hay que investigar si existen signos de fractura vertebral (falta de paralelismo de las plataformas vertebrales, depresión de la plataforma vertebral, pérdida de continuidad de la vertical con las vértebras adyacentes)46 (fig. 1).
- 2.
Evaluación semicuantitativa de Genant: es la más práctica y recomendada por la International Society of Clinical Densitometry (ISCD). Genant47 desarrolló un método que se basa en la forma de la vértebra (acuñamiento, bicóncava o colapso vertebral) y la pérdida de altura de alguno de los tres ejes del cuerpo vertebral (anterior, posterior o medio). Una vez identificada la fractura vertebral hay que asignarle un grado o gravedad: a) leve (pérdida de altura entre un 20% y un 25%), b) moderada (del 25% al 40%) y c) grave (>40%) (fig. 2).
Figura 2.Clasificación semicuantitativa de Genant.
Modificado de Genant et al47.
(0.38MB). - 3.
Morfometría: es la medición de la altura del cuerpo vertebral de manera automatizada. Permite la estandarización de criterios y objetividad. Más empleada en ensayos clínicos48,49.
Actualmente, los densitómetros utilizados para evaluar la DMO tienen la capacidad de mostrar la proyección lateral de la columna torácica y lumbar para la evaluación de los cuerpos vertebrales e identificar fracturas (VFA; vertebral fracture assessment)50,51.
Otras técnicas de imagen no se utilizan en la práctica clínica diaria, pero pueden emplearse para el momento del diagnóstico diferencial y también para la detección oportunista cuando se solicita una densitometría o una tomografía computarizada (TC) por otro motivo52.
La gammagrafía ósea, la resonancia (RM) o la TC pueden utilizarse para el diagnóstico diferencial, cuando hay duda en la etiología. También la RM puede ayudarnos a distinguir una fractura reciente de una antigua en caso de duda.
EvaluaciónEl diagnóstico de una fractura vertebral obliga al médico a investigar sobre su etiología (tabla 3). La osteoporosis es una enfermedad muy prevalente, pero no es la única causa de las fracturas vertebrales por fragilidad. Las neoplasias sólidas, hematológicas, infecciones y otras enfermedades metabólicas constituyen el grupo de otras causas de fracturas vertebrales (tabla 4).
Anamnesis en el diagnóstico diferencial de la fractura vertebral
| Orienta a favor de osteoporosis | Orienta a favor de otras etiologías |
|---|---|
| Diagnóstico previo de osteoporosis | Antecedente de neoplasia previa |
| Factores de riesgo de osteoporosis: menopausia precoz, fracturas osteoporóticas previas | Ausencia de factores de riesgo para osteoporosis |
| Tratamiento con corticoides | Dolor en otras regiones óseas |
| A menudo asintomáticas | Dolor agudo intenso que no calma con reposo |
| Dolor agudo que calma con el reposo | Fracturas múltiples |
| Fractura única (si es al inicio) |
Otras causas de fracturas vertebrales
| Traumatismos |
| Metástasis de neoplasias sólidas: próstata, pulmón, mama, tiroides, riñón |
| Neoplasias hematológicas: mieloma múltiple |
| Neoplasias óseas primitivas: osteosarcoma, condrosarcoma, angiosarcoma |
| Infecciones bacterianas |
| Infección tuberculosa |
| Otras: angiomas, granuloma eosinófilo, quiste óseo aneurismático |
Los antecedentes y la anamnesis del paciente son, como siempre en la clínica, relevantes. Es importante buscar, en el interrogatorio dirigido, datos que orienten hacia una u otra etiología53.
Una vez realizada una primera aproximación mediante la anamnesis y descartada la causa traumática evidente, se debe continuar examinando los resultados del laboratorio y la imagen radiológica para establecer el diagnóstico etiológico de la fractura.
TratamientoEl dolor de la fractura vertebral a menudo dura entre 6 y 8 semanas y va desapareciendo a medida que consolida la fractura. Sin embargo, los cambios permanentes en la postura a causa de varias fracturas vertebrales pueden ocasionar dolor crónico intenso. En el abordaje terapéutico hemos de diferenciar los objetivos a corto y medio-largo plazo, que serán distintos según la fractura vertebral sea sintomática o no.
A corto plazo, el alivio del dolor, la movilización precoz y la reanudación de las AVD son los objetivos principales en el paciente sintomático54,55.
A medio-largo plazo, los objetivos son la prevención de nuevas fracturas, la rehabilitación física y la recuperación funcional.
Control del dolorLos pacientes con fractura vertebral aguda experimentan diversos grados de dolor y limitación funcional que a menudo están relacionados con el nivel de la columna en el que se produjo la fractura. Escoger el analgésico apropiado debe basarse en la intensidad del dolor56. Para el control del dolor agudo leve, se recomienda breve reposo en cama, analgésicos a dosis plenas (paracetamol hasta 3g/día) o antinflamatorios no esteroideos (AINE) como naproxeno o ibuprofeno. Los AINE son fármacos sobradamente conocidos, pero con efectos adversos no despreciables, sobre todo en ancianos, con riesgo de sangrado digestivo, insuficiencia renal y accidente cerebrovascular. Además, tienen un efecto negativo en el metabolismo óseo57,58.
Si el dolor persiste o es de intensidad moderada, se recomienda añadir un opioide débil como codeína o tramadol; y si es intenso, un opioide mayor como fentanilo transdérmico, tapentadol u oxicodona, pero siempre durante un periodo determinado, lo más breve posible, para controlar el dolor. Mantenerlo más tiempo supone que los posibles riesgos superen los beneficios (tabla 5).
Tratamiento analgésico para fractura vertebral
| Fármaco | Dosis | Efectos adversos |
|---|---|---|
| Paracetamol | 500-1000mg cada 8 h (máximo 3 g/día) | Nefropatía asociada a analgésicos, hepatotoxicidad, necrosis tubular, trombocitopenia |
| AINE | Ibuprofeno 400-600 cada 8 h | Riesgo de sangrado gastrointestinal, fibrilación auricular, gastritis, insuficiencia cardiaca, hipertensión, insuficiencia renal, úlcera péptica |
| Naproxeno 500 cada 12 h | ||
| Opioides | Distintas dosis y pautas orales y transdérmicos | Estreñimiento, delirio, adicción, deterioro cognitivo, náuseas, retención de orina, depresión respiratoria |
| Relajantes musculares | La mayoría benzodiacepinas | Dependencia, sedación, mareos |
AINE: antiinflamatorios no esteroideos.
El principal inconveniente del tratamiento conservador es que no restablece la altura del cuerpo vertebral, por lo que no tiene efecto sobre la deformidad residual. Así, puede agravarse la deformidad cifótica, y otras complicaciones como la hiperextensión de ligamentos que conducen a dolor crónico.
Muchos pacientes con estas fracturas experimentarán una resolución espontánea de su dolor de espalda en 8-12 semanas.
Los fármacos antirresortivos (bisfosfonatos, denosumab y raloxifeno) y osteoformadores (teriparatida)56,59–63 también tienen estudios que muestran mejoría del dolor con este tratamiento, valorado por la mejora con significación estadística de la puntuación con la escala visual analógica y la escala de calidad de vida. Estos dos grupos de fármacos deberán, además, considerarse en el tratamiento de fondo para reducir el riesgo de nuevas fracturas vertebrales.
Respecto a la calcitonina, que se utilizó durante un tiempo para el control del dolor, debemos recordar que en 2013 se suspendió la comercialización de calcitonina nasal y que actualmente solo se comercializa la presentación inyectable con las siguientes indicaciones: pérdida aguda de masa ósea por inmovilización repentina, enfermedad de Paget cuando no pueden utilizarse alternativas o hipercalcemia por cáncer. Los tratamientos deben ser lo más cortos posible y a la dosis mínima eficaz. Dada la existencia de otras alternativas terapéuticas, se desaconseja el uso de la calcitonina en el tratamiento de la osteoporosis.
OrtesisLas ortesis ayudan a estabilizar la zona afectada, al impedir la flexión del tronco, y minimizan el estrés que debe soportar la vértebra, lo que favorece su consolidación. No deben emplearse durante más de 3 meses, pues pueden debilitar la musculatura64. Estas ortesis son fundamentalmente fajas con refuerzo lumbar. Deben colocarse para la mayoría de las AVD en el hogar y fuera de él, y retirarse durante el reposo, sobre todo nocturno.
Rehabilitación y ejercicio físicoDebe realizarse de forma pautada, adecuado a las características del paciente y su situación funcional y mejor si es con supervisión. Los ejercicios deben encaminarse a fortalecer los extensores de la espalda y los abdominales64. Hay que combinar ejercicios de resistencia, equilibrio y coordinación65. En el siguiente enlace se pueden encontrar ejercicios recomendados para los pacientes: http://sermef-ejercicios.org
La rehabilitación debe basarse en la corrección postural y en prevenir las caídas, mejorando la coordinación y el alivio del dolor. Mejoran la calidad de vida.
Higiene posturalEs importante educar al paciente para las AVD, adecuando las demandas estáticas y dinámicas a la resistencia intrínseca de la columna, intentando evitar los movimientos y actividades que suponen fuerzas compresivas sobre la columna vertebral. Hay que enseñarle cómo levantar un objeto, cómo flexionar el tronco, agacharse o levantarse, deslizar objetos pesados y flexionar las rodillas cuando haya que cargarlos. Es importante mantener las posturas correctas tanto de pie, como sentado o tumbado. En sedestación es importante mantener la espalda erguida, bien apoyada en la silla, con los pies en el suelo.
También en el decúbito es recomendable una cama de colchón duro y almohada baja, para evitar posiciones forzadas de la columna. En el siguiente enlace pueden ampliar la información relativa a higiene postural en estos pacientes (https://www.hgc>consejos-salud>rehabilitación).
Vertebroplastia y cifoplastia66Son dos procedimientos mínimamente invasivos. La vertebroplastia consiste en la inyección de cemento acrílico (polimetilmetacrilato) guiada por técnicas de imagen en el cuerpo vertebral afectado para aliviar el dolor y estabilizar la vértebra.
La cifoplastia pretende recuperar la altura del cuerpo vertebral, clásicamente con la dilatación con balón, creando un espacio donde inyectar el cemento. Otras opciones son la cifoplastia por radiofrecuencia (reduciría al 50% el riesgo de escapes de cemento vs. la cifoplastia clásica) y los implantes de poliéter éter cetona (PEEK). No están exentas de efectos adversos; los más frecuentes son la fuga de cemento, la infección del canal medular, la embolia pulmonar y otras. La reciente revisión de la Cochrane67 concluye que la vertebroplastia no tiene un efecto beneficioso. Por todo ello, son opciones reservadas para aquellos pacientes con dolor intenso persistente a pesar de la optimización del tratamiento conservador analgésico68.
Tratamiento a medio-largo plazo. Prevención de nuevas fracturas vertebralesEl tratamiento de la osteoporosis debe comenzar tan pronto como sea posible para disminuir el dolor y prevenir la presentación de nuevas fracturas69–74.
Debemos recomendar una ingesta de calcio (800-1000 mg/día) y vitamina D (800 UI/día) adecuada, la práctica de ejercicio físico regular y adaptado a las características del paciente, como andar 45 minutos cada día, evitar el tabaquismo y el consumo excesivo de alcohol, y prevenir caídas.
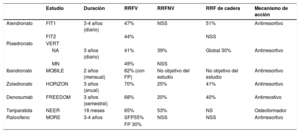
Existen diversos fármacos para el tratamiento de la osteoporosis con diferente mecanismo de acción y eficacia en distintas localizaciones. En la tabla 6 se reflejan las principales características. La ausencia de ensayos clínicos que comparen diferentes fármacos en la prevención de fracturas dificulta la priorización de uno sobre el otro. Todos los antirresortivos y osteoformadores han demostrado eficacia en la reducción de la fractura vertebral, que oscila entre un 30% para los SERM (moduladores selectivos de receptores estrogénicos) hasta un 60% con zoledronato anual endovenoso o denosumab, diferenciándose la eficacia según sea prevención primaria o secundaria. Los fármacos de primera elección según la mayoría de las guías son los bisfosfonatos semanales (alendronato y risedronato) por vía oral.
Tratamiento de la osteoporosis
| Estudio | Duración | RRFV | RRFNV | RRF de cadera | Mecanismo de acción | |
|---|---|---|---|---|---|---|
| Alendronato | FIT1 | 3-4 años (diario) | 47% | NSS | 51% | Antirresortivo |
| FIT2 | 44% | NSS | ||||
| Risedronato | VERT | |||||
| NA | 3 años (diario) | 41% | 39% | Global 30% | Antirresortivo | |
| MN | 49% | NSS | ||||
| Ibandronato | MOBILE | 2 años (mensual) | 62% (con FP) | No objetivo del estudio | No objetivo del estudio | Antirresortivo |
| Zoledronato | HORIZON | 3 años (anual) | 70% | 25% | 41% | Antirresortivo |
| Denosumab | FREEDOM | 3 años (semestral) | 68% | 20% | 40% | Antirreostivo |
| Teriparatida | NEER | 18 meses | 65% | 53% | NS | Osteoformador |
| Raloxifeno | MORE | 3-4 años | SFP55% | NSS | NSS | Antirresortivo |
| FP 30% |
FIT1: con fractura vertebral prevalente; FIT2: sin fractura vertebral prevalente; FP: fractura prevalente; SFP: sin fractura prevalente; VERT NA: VERT Norteamérica; VERT MN: VERT multinacional.
Para la elección del fármaco recomendado se debe tener en cuenta qué fracturas se quieren prevenir, las características clínicas del paciente, sus preferencias y el coste del tratamiento.